La ptosi, formalmente conosciuta come blefaroptosi, è un fenomeno comune caratterizzato dalla caduta della palpebra superiore nello sguardo primario. Comunemente, la ptosi è semplicemente una realtà dell’invecchiamento, ma alcuni casi sono legati a malattie sistemiche o disturbi genetici. Mentre la cosmesi può essere la preoccupazione principale per alcuni individui con ptosi, i casi più avanzati sono associati a disturbi del campo visivo, sforzo palpebrale, alterazione della posizione della testa nel tentativo di compensare e mal di testa dovuto allo sforzo dei muscoli della fronte e del cuoio capelluto.1 Tutto ciò può diminuire la qualità della vita del paziente.
In questa sede, descriviamo alcune delle cause della ptosi, con un’enfasi sulle forme acquisite, e offriremo delle linee guida sul monitoraggio e sul lavoro dei pazienti.
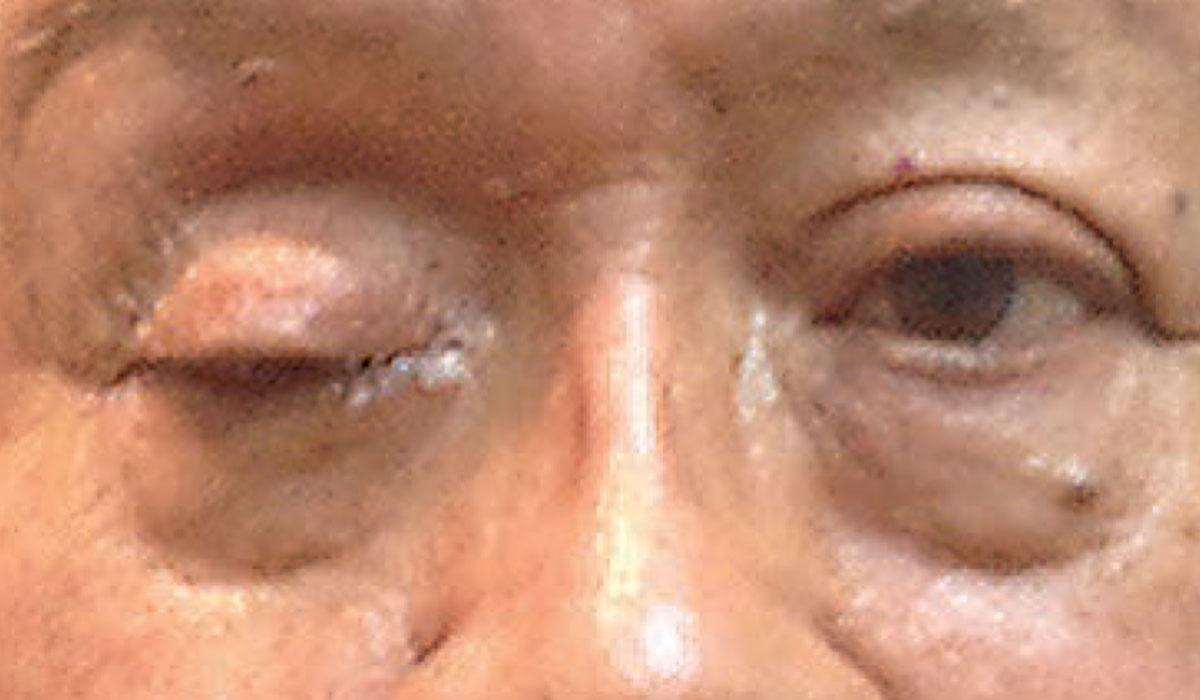
La ptosi completa potrebbe indicare la presenza di una condizione neurologica emergente. Foto: Michael Trottini, OD. Clicca sull’immagine per ingrandirla.
Spiegazione anatomica
Meccanicamente, la ptosi è legata alla disfunzione dei muscoli responsabili dell’elevazione delle palpebre. Questi sono il levatore palpebrale superiore e il muscolo tarsale superiore, chiamato anche muscolo di Müller. La perdita di tono in uno di essi provoca la ptosi.2 Tuttavia, il levatore palpebrale superiore è il principale divaricatore della palpebra superiore e quindi la deficienza della sua funzione produce una ptosi più significativa.2 Il levatore ha origine dall’ala minore dell’osso sfenoide e diventa un’espansione tendinea a forma di ventaglio, l’aponeurosi levatoria, quando entra nella palpebra.2 Le fibre dell’aponeurosi penetrano nel setto orbitale e si estendono nella palpebra superiore, a ventaglio per tutta la sua lunghezza e si inseriscono sulla faccia anteriore della placca tarsale. Il levatore riceve la sua innervazione dalla divisione superiore del nervo cranico III (CN III).3
Il muscolo di Müller ha origine dall’aspetto inferiore del levatore, appena posteriore al fornice, e si inserisce sul bordo superiore della placca tarsale.4
Questo muscolo è innervato da fibre simpatiche; la denervazione del muscolo di Müller causerà solo una lieve ptosi da 1mm a 2mm.3-5
Valutazione del paziente
Quando un individuo si presenta con disturbi di ptosi, il primo passo è quello di ottenere una storia clinica completa. Questo dovrebbe includere un’attenta revisione della storia medica sistemica e oculare passata, qualsiasi cambiamento nella salute e nell’uso di farmaci.
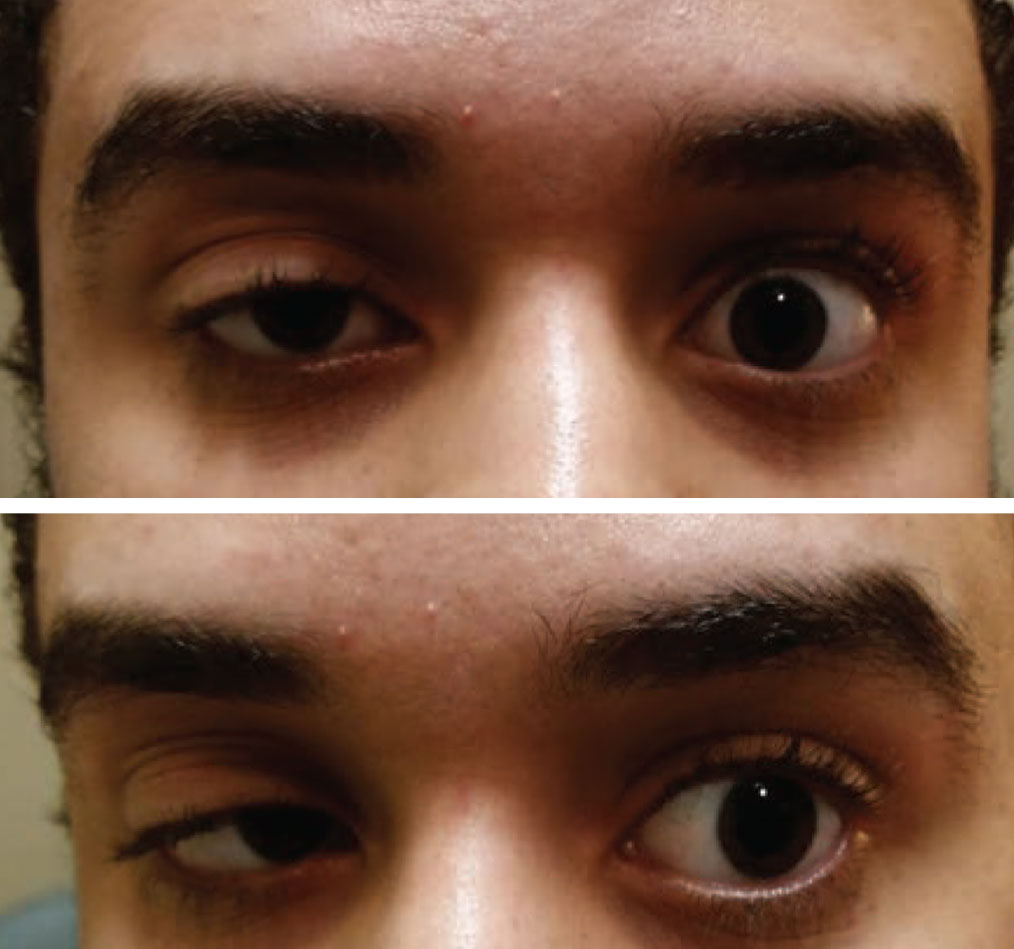
La ptosi acquisita in un occhio e una limitazione della motilità nell’altro dovrebbe essere considerata miastenia gravis fino a prova contraria. Foto: Paul Ajamian, OD. Clicca sull’immagine per ingrandirla.
La ptosi può essere congenita o acquisita, monoculare o binoculare e progressiva o non progressiva. Queste caratteristiche dovrebbero essere annotate nell’anamnesi insieme a un’indagine su qualsiasi sintomo neurologico e oftalmico associato, tra cui visione offuscata, diplopia, dolore, perdita di campo periferico, mal di testa o debolezza muscolare generalizzata. Informarsi su eventuali traumi o interventi chirurgici oculari passati, insieme ad un’anamnesi di iniezioni di tossina botulinica o uso di steroidi oftalmici.6,7
Comprendere il decorso per quanto riguarda la durata della ptosi e se sta progredendo, risolvendosi o rimanendo invariato dall’inizio è importante insieme a qualsiasi indicazione di variabilità diurna. Un’insorgenza acuta di ore o giorni prima dell’esame solleva la preoccupazione di una seria eziologia patologica.
L’esame di vecchie fotografie può sempre aiutare a confermare qualsiasi cambiamento se il paziente è un cattivo storico.8
Esame clinico
La valutazione dei pazienti con ptosi comprende molti dei componenti standard di un esame oculistico completo. L’acuità visiva e la valutazione della visione binoculare possono aiutare a indicare una possibile malattia sistemica causale e a valutare l’ambliopia o il disallineamento. Se i pazienti dovessero subire una correzione chirurgica della ptosi, l’ambliopia o la foriasi potrebbero indicare potenziali problemi di fusione. I test della pupilla e della motilità extraoculare insieme all’osservazione esterna per l’asimmetria del globo sono fondamentali per valutare altre patologie correlate discusse più avanti. L’osservazione della posizione della testa del paziente e i test del campo visivo possono aiutare a determinare l’impatto e la gravità della ptosi.
Misurazioni quantitative della posizione palpebrale aiutano a valutare la funzione del muscolo retrattore, identificando le anomalie anatomiche e possono anche essere utili per monitorare la progressione o il miglioramento della ptosi nel tempo.
Primariamente, queste misurazioni, chiamate distanza riflessa dei margini (MRD) 1, 2 e 3, vengono eseguite utilizzando una luce a penna diretta agli occhi del paziente mentre è in sguardo primario. Per la MRD1, la distanza in millimetri tra la porzione centrale del margine palpebrale superiore e il riflesso pupillare viene registrata per entrambi gli occhi.9-11 Una MRD1 normale va da 4mm a 5mm.5 La differenza nella MRD1 tra l’occhio normale e quello ptotico è la quantità di ptosi. Se la ptosi è abbastanza significativa che il riflesso pupillare non può essere visualizzato, allora la distanza in millimetri che la palpebra deve essere sollevata fino a quando il riflesso pupillare può essere visto è registrata come MRD1 in numeri negativi.9
MRD2 differisce in quanto misura nello sguardo primario, dal riflesso della luce corneale alla porzione centrale della palpebra inferiore.12 MRD3 determina quanto levatore resecare nei pazienti con ptosi congenita, che hanno uno strabismo verticale associato alla ptosi e nei quali la chirurgia dello strabismo non è indicata.12
La funzione del levatore può essere misurata determinando il movimento totale in millimetri della palpebra superiore dal downgaze al upgaze. Questa misurazione è importante per il chirurgo nel determinare la procedura correttiva più appropriata. La normale funzione dei levatori è tipicamente superiore a 15 mm, mentre da 12 a 14 mm è considerata buona, da 5 a 11 mm è considerata discreta e qualsiasi cosa inferiore a 4 mm è scarsa.5
La piega palpebrale superiore rappresenta la giunzione dell’aponeurosi dei levatori con il muscolo orbicolare sovrastante. L’area che va dal margine palpebrale superiore in downgaze alla piega palpebrale misura normalmente circa 8mm negli uomini e da 9mm a 10mm nelle donne, sebbene possa variare in base alla razza.10 Nei pazienti con ptosi congenita e miogenica, la piega palpebrale superiore è spesso assente o sottile. Mentre nei pazienti con ptosi aponeurotica, la piega palpebrale superiore è posizionata molto più in alto.11
La fessura palpebrale è semplicemente la distanza più ampia tra i margini della palpebra superiore e inferiore in sguardo primario e fornisce un confronto generale della ptosi relativa. I valori medi sono tra 8mm e 11mm.10
Classificazione della ptosi acquisita
Dopo aver eseguito un esame, il passo successivo è classificare la presentazione del paziente. In base all’eziologia, la ptosi può essere classificata come aponeurotica, miogenica, neurogenica, meccanica o traumatica. Tuttavia, possono anche avere qualcosa chiamato pseudoptosi, che descrive una palpebra che appare ptotica a causa di cambiamenti strutturali che influenzano indirettamente la posizione delle palpebre.
La ptosi aponeurotica è la ptosi acquisita più comune. Tipicamente osservata in individui più anziani, può presentarsi a qualsiasi età come risultato di un trauma, di un frequente sfregamento degli occhi o dell’uso prolungato di lenti a contatto, con i portatori di lenti dure a più alto rischio.6 La funzione dei levatori è generalmente buona in questi pazienti, ma l’aponeurosi dei levatori è stirata o assottigliata a causa dello stress ripetitivo e degli effetti della gravità e dell’invecchiamento.6 I pazienti più giovani che presentano questa forma di ptosi acquisita possono mostrare una piega palpebrale più alta a causa della disinserzione dei levatori.13 Questi pazienti generalmente rispondono bene alla correzione chirurgica.
La ptosi meccanica può essere causata da qualsiasi anomalia che appesantisce o altera la struttura della palpebra, tra cui blefarocalasi, cellulite, orzaiolo, prolasso del grasso orbitale e tumori palpebrali o orbitali. Anche le cicatrici causate da infiammazioni, interventi chirurgici, sindrome di Stevens-Johnson o pemfigoide oculare possono portare a ptosi meccanica.6 Eseguire sempre l’imaging orbitale nei pazienti con una massa sottostante o una lesione infiltrativa. Affrontare i fattori causali è la strategia di gestione iniziale in questi pazienti.
La ptosi traumatica può svilupparsi come risultato di qualsiasi trauma all’orbita. Le cause possono includere la disinserzione del muscolo levatore o il danno al tendine levatore con formazione di cicatrici. In alternativa, anche il danno al CN III può subire un danno che porta alla ptosi.6,14 Nei casi gravi che comportano un danno significativo al levatore, i pazienti possono richiedere più interventi chirurgici con una scarsa probabilità di ripristinare la simmetria palpebrale naturale.6,14 I pazienti che sono a maggior rischio di coinvolgimento del CN III includono quelli con trauma cranico, trombosi post-traumatica del seno cavernoso, fratture dell’apice orbitale e compressione del nervo da parte di corpi estranei.14 I pazienti con danni al CN III in genere si risolvono da soli con il tempo e dovrebbero essere osservati per il recupero spontaneo per un periodo da tre a sei mesi prima di considerare l’intervento chirurgico.6,14
La pseudoptosi può derivare da numerose condizioni, tra cui blefarospasmo, dermatochalasi con incappucciamento, ptosi oculare, microftalmo, enoftalmo e phthisis bulbi.8 La retrazione della palpebra nell’occhio controlaterale, come nella malattia dell’occhio tiroideo, può anche causare un aspetto ptotico relativo all’occhio non colpito.8
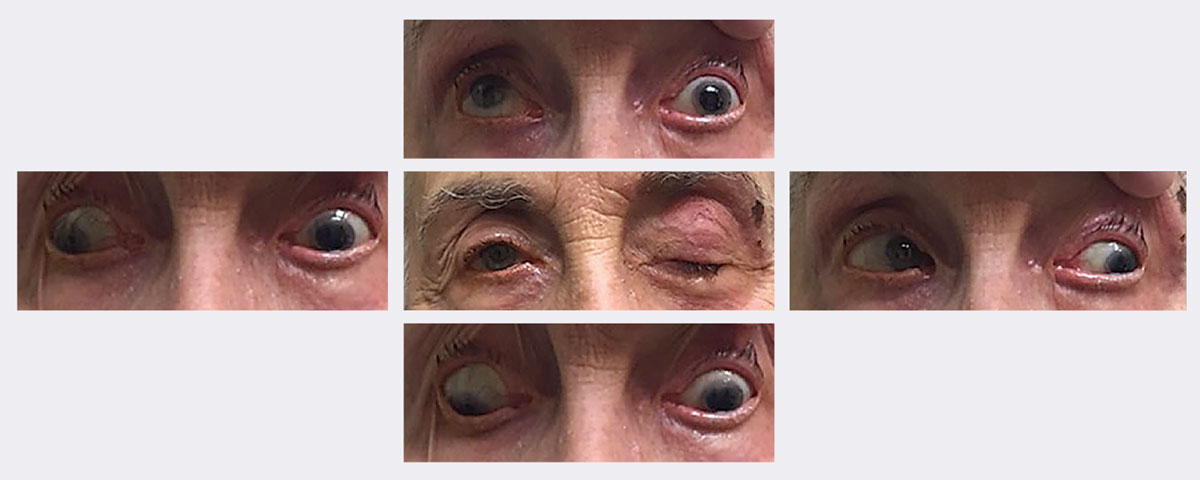
Alla visita iniziale di questa paziente, aveva ptosi con limitazione dello sguardo verso l’alto, verso il basso e dell’adduzione. Alla fine le è stata diagnosticata una paralisi completa del 3° nervo sinistro senza pupilla, secondaria all’herpes zoster. Si è risolta in circa due settimane usando un antivirale. Foto: Michael Trottini, OD. Clicca sull’immagine per ingrandirla.
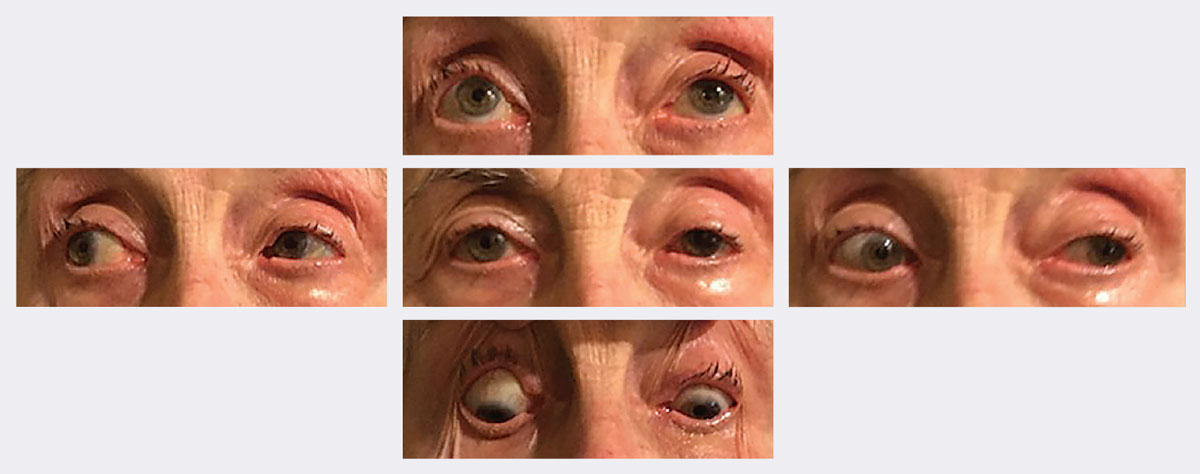
Al follow-up, la sua ptosi e la sua motilità sono migliorate significativamente in due settimane. Foto: Michael Trottini, OD. Clicca sull’immagine per ingrandirla.
Ptosi neurogena
Questa ridotta innervazione dei muscoli della palpebra superiore può derivare da una serie di potenziali cause, alcune delle quali possono essere pericolose per la vita. L’identificazione e la gestione tempestiva di queste condizioni sono fondamentali.
La paralisi del terzo nervo è la causa più comune di ptosi neurogena.1 Questo nervo innerva i muscoli retto superiore, inferiore e mediale, l’obliquo inferiore, il levatore e il muscolo sfintere pupillare.15 Quando la ptosi è accompagnata da sintomi di diplopia o midriasi pupillare, bisogna considerare una paralisi del terzo nervo.
Le paralisi del terzo nervo fanno sì che l’occhio assuma una posizione “down-and-out” con una significativa debolezza di elevazione, depressione e adduzione al test di motilità.16 Il grado di gravità di una paralisi del terzo nervo può variare notevolmente a seconda della causa e della posizione anatomica della lesione.15
La ptosi associata a una paralisi del terzo nervo può essere parziale o completa. I pazienti che presentano una paralisi incompleta del terzo nervo in cui c’è solo una parziale paresi dei muscoli extraoculari o solo una parziale ptosi dovrebbero essere valutati molto attentamente per la progressione verso una paralisi completa con midriasi pupillare. Il coinvolgimento pupillare associato a una paralisi del terzo nervo è preoccupante per una lesione compressiva come un aneurisma o una neoplasia.
Nei pazienti di età superiore ai 50 anni, l’eziologia più comune della paralisi del terzo nervo è l’ischemia microvascolare in presenza di fattori di rischio cardiovascolare, seguita da aneurisma, neoplasia, trauma e varie eziologie infiammatorie e infettive.16 I pazienti con paralisi del terzo nervo e coinvolgimento pupillare devono essere inviati a un neuroimaging urgente della testa per escludere un aneurisma pericoloso per la vita, in particolare un aneurisma dell’arteria comunicante posteriore.15,16
La sindrome di Horner è caratterizzata da ptosi unilaterale, miosi pupillare e anidrosi facciale secondaria all’interruzione dell’innervazione simpatica dell’occhio. La ptosi associata alla sindrome di Horner è lieve, in genere solo da 1 mm a 2 mm, ed è dovuta alla mancanza di innervazione del muscolo di Müeller nella palpebra superiore. La ptosi nella sindrome di Horner può essere variabile e può anche essere assente fino al 12% dei casi. La miosi si verifica a causa della perdita di tono simpatico del muscolo dilatatore pupillare. L’anisocoria risultante è più pronunciata al buio e un ritardo di dilatazione è spesso evidente entro i primi cinque secondi di esposizione al buio.17
La sindrome di Horner può derivare da una lesione in qualsiasi punto della via oculosimpatica a tre neuroni. La conferma può essere fatta attraverso un test farmacologico con apraclonidina allo 0,5% o, meno comunemente, cocaina.17,18 Un test positivo all’apraclonidina comporterà una dilatazione della pupilla miotica dovuta all’ipersensibilità del muscolo dilatatore dell’iride, nonché la normalizzazione della posizione delle palpebre.1,17
L’idrossiamfetamina può essere usata per determinare se una lesione è pre o postgangliare; tuttavia, questo è usato raramente nella pratica moderna poiché il neuroimaging viene tipicamente ordinato a prescindere.17,18
Test della miastenia gravis
Due test che possono essere facilmente eseguiti nella stanza degli esami per valutare la miastenia gravis sono i test del riposo e del ghiaccio. Per il test del riposo, ai pazienti con ptosi viene detto di tenere gli occhi delicatamente chiusi per due minuti. Circa il 50% dei pazienti con miastenia gravis mostrerà un miglioramento della ptosi di 2 mm o più con il test del riposo.1 I ricercatori ritengono che questo accada perché la quantità di ACh all’interno della sinapsi si accumula, migliorando la risposta muscolare.
Il test del ghiaccio viene eseguito mettendo del ghiaccio sulla palpebra ptotica per due minuti e poi rivalutando la ptosi. Come il test di riposo, un miglioramento di 2 mm o più è un risultato positivo del test.1,2 La ptosi secondaria ad altre cause non migliorerà né con il test di riposo né con quello del ghiaccio.1
Il test di laboratorio per gli anticorpi AChR dovrebbe essere eseguito anche in casi sospetti di miastenia. Si tenga presente che dal 30% al 65% dei pazienti con miastenia gravis puramente oculare saranno sieronegativi.3,4 Gli studi dimostrano che il livello di anticorpi AChR non è correlato alla gravità della malattia né aiuta a prevedere chi svilupperà la malattia generalizzata.3,5
Il test di Tensilon è stato a lungo considerato il principale test diagnostico per la miastenia gravis, anche se oggi è usato meno frequentemente che in passato a causa del rischio di complicazioni cardiache, sincope e crisi colinergiche. Ha anche un’alta incidenza di falsi negativi e falsi positivi.1
1. Kubis K, Danesh-Meyer H, Savino P, Sergott R. Il test del ghiaccio rispetto al test del riposo nella miastenia gravis. Ophthalmol. 2000;107(11):1995-8.
2. Ellis F, Hoyt C, Ellis F, et al. Risposte dei muscoli extraoculari al raffreddamento orbitale (test del ghiaccio) per la diagnosi della miastenia gravis oculare. J AAPOS Off Publ Am Assoc Pediatr Ophthalmol Strabismus. 2000;4(5):271-81.
3. Monsul N, Patwa H, Knorr A, et al. L’effetto del prednisone sulla progressione da oculare a miastenia gravis generalizzata. J Neurol Sci. 2004;217(2):131-3.
4. Porter N, Salter B. Miastenia gravis oculare. Curr Treat Options Neurol. 2005;7(1):79-88.
5. Kupersmith MJ. Miastenia gravis oculare: successi e fallimenti del trattamento in pazienti con follow-up a lungo termine. J Neurol. 2009;256(8):1314-20.
L’imaging urgente per gli adulti non è necessario a meno che la sindrome di Horner si presenti acutamente con dolore. Studi recenti sostengono che nei pazienti con sindrome di Horner isolata di nuova insorgenza e senza segni o sintomi localizzanti, l’imaging dovrebbe concentrarsi sull’intera via oculosimpatica utilizzando la risonanza magnetica e l’angiografia, poiché le potenziali eziologie sono così numerose. Una lesione causale è tipicamente identificata nel 20% dei casi, il più comune è la dissezione dell’arteria carotidea, che può verificarsi spontaneamente o secondaria a un trauma.
Altre eziologie gravi che devono essere escluse sono le neoplasie, le lesioni vascolari del tronco encefalico e la trombosi del seno cavernoso.1,17,18 Nei casi di sindrome di Horner di lunga data, in genere considerati due anni o più, l’imaging può non essere giustificato a meno che non si sviluppino nuovi sintomi.17
La miastenia gravis è una malattia rara caratterizzata da un attacco immunitario mediato da anticorpi sul recettore nicotinico dell’acetilcolina (AChR).19 Fino al 65% dei pazienti, i segni e i sintomi iniziali della miastenia gravis comprendono ptosi, debolezza dei muscoli extraoculari, debolezza degli oculi orbicolari o disallineamento oculare.20 Tutti i sintomi possono presentarsi unilateralmente o bilateralmente e tendono ad essere ricorrenti e variabili con un progressivo peggioramento con la fatica. In genere, più del 90% dei pazienti sperimenterà alcuni o tutti questi sintomi in una certa misura durante il corso della malattia.21,22 La miastenia gravis puramente oculare si verifica in circa il 50%.21 Circa la metà progredirà verso la malattia generalizzata entro due anni.23-25
Tutti i pazienti con miastenia confermata o anche sospetta dovrebbero anche sottoporsi a imaging CT al fine di valutare l’iperplasia timica o timoma.21 Il timoma si verifica in circa il 10% al 15% dei pazienti con miastenia e richiede la resezione chirurgica.26
Ptosi miogenica
Questa ptosi congenita più comune può essere acquisita o congenita ed è dovuta alla disgenesi del muscolo levatore con tessuto fibroadiposo al posto delle fibre muscolari scheletriche.6 La ptosi miogenica acquisita descrive una rara forma di ptosi bilaterale progressiva, causata da disfunzioni muscolari sistemiche.6,27,28 Questo può includere la distrofia muscolare, la miastenia gravis (discussa in precedenza), la distrofia oculofaringea e l’oftalmoplegia esterna progressiva cronica (CPEO).6 Meno comunemente, sono state riportate ptosi miogeniche indotte da steroidi e associate alla HAART.27,28
La distrofia miotonica è la forma più comune di distrofia muscolare ad esordio adulto. I risultati oculari includono ptosi simmetrica, blefarospasmo, oftalmoplegia e cataratta ad albero di Natale. La miotonia (rilassamento ritardato del muscolo scheletrico dopo la contrazione) è spesso il sintomo iniziale; così, gli individui affetti possono essere diagnosticati prima della comparsa dei sintomi oculari. I pazienti affetti possono anche presentare un’alopecia frontale ad insorgenza precoce, deperimento dei muscoli temporali e masseteri e debolezza degli arti distali esacerbata dal freddo, dall’eccitazione o dalla fatica.29,30 Le malattie respiratorie e la miopatia cardiaca sono le cause più comuni di morte.30
La ptosi miogenica può essere corretta con una stampella palpebrale o con un intervento chirurgico; tuttavia, usare cautela quando si consiglia uno di questi due interventi, poiché questi pazienti hanno un rischio più elevato di malattia dell’occhio secco post-operatoria e di cheratopatia da esposizione a causa del fenomeno di Bell e dell’ammiccamento incompleto.31,32
Quando un paziente si presenta con ptosi, un’anamnesi e un esame clinico approfonditi sono fondamentali per determinare quando sono necessari ulteriori esami o un rinvio, poiché la ptosi può essere il sintomo iniziale di una serie di condizioni mediche potenzialmente fatali.
Come perla clinica generale, ogni volta che all’esame clinico viene rilevata una ptosi, un’anomalia pupillare, una disfunzione della motilità extraoculare, un’asimmetria del globo o una distopia, è giustificata una valutazione approfondita di ciascuna di esse, poiché possono fornire indizi di una malattia concomitante.8,33 A seconda dell’eziologia, alcuni casi di ptosi si risolvono spontaneamente, altri richiedono la gestione della malattia sistemica e alcuni richiedono un intervento chirurgico. Come con qualsiasi procedura, possono verificarsi complicazioni post-chirurgiche, tra cui, ma non solo, sottocorrezione, ipercorrezione con conseguente lagoftalmo e occhio secco, anomalie della piega palpebrale e distorsione del margine palpebrale.
Gli optometristi devono avere una consapevolezza delle potenziali eziologie e la capacità di discernere quando la presentazione della ptosi è una situazione di emergenza che richiede test diagnostici rapidi, trattamento e rinvio.
I dottori Reinhard e Spampinato sono optometristi presso il Cincinnati Veteran’s Administration Medical Center e membri aggiunti della facoltà presso l’Ohio State University College of Optometry.
1. Díaz-Manera J, Luna S, Roig C. Ptosi oculare: diagnosi differenziale e trattamento. Curr Opin Neurol. 2018;31(5):618-627.
2. Oyster CW. L’occhio umano: struttura e funzione. Sunderland, MA: Sinauer Associates; 2006.
3. Remington, L.A. Clinical Anatomy of the Visual System (Second Edition). Butterworth-Heinemann; 2005.
4. Ezra DG, Beaconsfield M, Collin R. Anatomia chirurgica della palpebra superiore: vecchie controversie, nuovi concetti. Expert Rev Ophthalmol. 2009;4(1):47-57.
5. Pauly M, Sruthi R. (2019). Ptosi: Valutazione e gestione. Kerala J Ophthalmol. 2019;31(1);11-16.
6. Finsterer J. Ptosi: cause, presentazione e gestione. Aesthetic Plast Surg. 2003;27(3):193-204.
7. Iliff JW, Pacheco EM. Oftalmologia clinica di Duane. (Tasman W, Jaeger E, ed.). Lippincott Williams and Wilkins; 2001.
8. Latting MW, Huggins AB, Marx DP, Giacometti JN. Valutazione clinica della blefaroptosi: distinguere la ptosi legata all’età dalle condizioni mascherate. Semin Plast Surg. 2017;31(1):5-16.
9. Putterman AM. Margin reflex distance (MRD) 1, 2 e 3: Ophthal Plast Reconstr Surg. 2012;28(4):308-11.
10. Yadegari S. Approccio a un paziente con blefaroptosi. Neurol Sci. 2016;37(10):1589-96.
11. Lim J, Hou J, Singa R, et al. Incidenza relativa dei sottotipi di blefaroptosi in una pratica oculoplastica in un centro di cura terziario. Orbit. 2013;32(4):231-4.
12. Burkat C, Oh D, Yen M. Margine alla distanza riflessa 1,2,3. Eyewiki. eyewiki.aao.org/Margin_to_reflex_distance_1,2,3. 16 settembre 2019. Accessed March 13, 2020.
13. Savar A, Blaydon S, Nakra T, Shore J. Chirurgia della ptosi: In: Tasman W, Jaeger E eds. Duane’s Ophthalmology. Pennsylvania: Lippincott Williams & Wilkins; 2013.
14. Jacobs SM, Tyring AJ, Amadi AJ. Ptosi traumatica: valutazione dell’eziologia, gestione e prognosi. J Ophthalmic Vis Res. 2018;13(4):447-52.
15. Bhatti MT, Eisenschenk S, Roper SN, Guy JR. Paresi del terzo nervo cranico superiore divisionale: osservazioni cliniche e anatomiche di 2 casi unici. Arch Neurol. 2006;63(5):771-6.
16. Kung N, Stavern GPV. Isolate paralisi del nervo motore oculare. Semin Neurol. 2015;35(05):539-48.
17. Martin TJ. Sindrome di Horner: una revisione clinica. ACS Chem Neurosci. 2018;9(2):177-186.
18. Beebe J, Kardon R, Thurtell M. La resa della diagnostica per immagini nei pazienti con sindrome di Horner isolata. Neurol Clin. 2017;35(1):145-51.
19. McGrogan A, Sneddon S, Vries CS de. L’incidenza della miastenia gravis: una revisione sistematica della letteratura. Neuroepidemiologia. 2010;34(3):171-83.
20. Kupersmith MJ. Miastenia gravis oculare: successi e fallimenti del trattamento in pazienti con follow-up a lungo termine. J Neurol. 2009;256(8):1314-20.
21. Gilbert ME, Savino PJ. Miastenia gravis oculare. Int Ophthalmol Clin. 2007;47(4):93-103.
22. Antonio-Santos AA, Eggenberger ER. Opzioni di trattamento medico per la miastenia gravis oculare. Curr Opin Ophthalmol. 2008;19(6):468-478.
23. Porter NC, Salter BC. Ocular myasthenia gravis. Curr Treat Options Neurol. 2005;7(1):79-88.
24. Gilbert M, De Sousa E, Savino P. Ocular miastenia gravis trattamento: il caso contro la terapia prednisone e timectomia. Arch Neurol. Dec 2007 (64):1790-2.
25. Kumar V, Kaminski HJ. Trattamento della miastenia gravis. Curr Neurol Neurosci Rep. 2011;11(1):89-96.
26. Silvestri N, Wolfe G. Miastenia Gravis. Semin Neurol. 2012;32(03):215-226.
27. Song A, Carter K, Nerad J, et al. Ptosi indotta da steroidi: studi di casi e analisi istopatologica. Occhio. 2008;22(4):491-5.
28. Silkis R, Lee H, Gills Ray V. Highly Active Antiretroviral Therapy-Associated Ptosis in Patients with Human Immunodeficiency Virus. Arch Ophthalmol. 2009;127(3):345-6.
27. Kubis KC, Danesh-Meyer HV, Savino PJ, Sergott RC. Il test del ghiaccio rispetto al test del riposo nella miastenia gravis. Ophthalmol. 2000;107(11):1995-8.
28. Ellis F, Hoyt C, Ellis F, et al. Risposte dei muscoli extraoculari al raffreddamento orbitale (test del ghiaccio) per la diagnosi della miastenia gravis oculare. J AAPOS. 2000;4(5):271-81.
29. Nguyen C, Campbell C. Distrofia miotonica di tipo 1. CMAJ Can Med Assoc J. 2016;188(14):1033.
30. Thornton CA. Distrofia miotonica. Neurol Clin. 2014;32(3):705-19.
31. de Castro FAA, Cruz AAV, Sobreira CF da R. Motilità del dorso nella miopatia mitocondriale: Ophthal Plast Reconstr Surg. 2010;26(6):416-9.
32. Daut P, Steinemann T, Westfall C. Cheratopatia da esposizione cronica che complica la correzione chirurgica della ptosi in pazienti con oftalmoplegia esterna progressiva cronica. Am J Ophthalmol. 2000;130(4):519-21.
33. Murchison AP, Bilyk JR, Savino PJ. Ptosi nella malattia neurologica. In:Black E, Nesi F, Calvano C, et al, eds. Smith and Nesi’s Ophthalmic Plastic and Reconstructive Surgery. New York, NY: Springer; 2012:361-92.