Know the concepts behind writing NANDA nursing diagnosis in this ultimate tutorial and nursing diagnosis list (now updated for 2021). Dowiedz się, co to jest diagnoza pielęgniarska, jej historia i ewolucja, proces pielęgnowania, różne rodzaje, klasyfikacje i jak poprawnie napisać diagnozę pielęgniarską NANDA. W tym przewodniku znajdują się również wskazówki, w jaki sposób można sformułować lepsze diagnozy pielęgniarskie oraz przewodniki, jak można je wykorzystać w tworzeniu planów opieki pielęgniarskiej (NCP).
Co to jest diagnoza pielęgniarska?
Diagnoza pielęgniarska to osąd kliniczny dotyczący reakcji człowieka na warunki zdrowotne/procesy życiowe, lub podatności na tę reakcję, przez jednostkę, rodzinę, grupę lub społeczność. Diagnoza pielęgniarska stanowi podstawę do wyboru interwencji pielęgniarskich w celu osiągnięcia wyników, za które pielęgniarka jest odpowiedzialna. Diagnozy pielęgniarskie są opracowywane w oparciu o dane uzyskane podczas oceny pielęgniarskiej i umożliwiają pielęgniarce opracowanie planu opieki.
Cele diagnozy pielęgniarskiej
Cele diagnozy pielęgniarskiej są następujące:
- Pomaga określić priorytety pielęgniarskie i pomaga ukierunkować interwencje pielęgniarskie w oparciu o zidentyfikowane priorytety.
- Pomaga w formułowaniu oczekiwanych rezultatów dla wymogów zapewnienia jakości przez płatników zewnętrznych.
- Diagnozy pielęgniarskie pomagają określić, w jaki sposób klient lub grupa reaguje na rzeczywiste lub potencjalne procesy zdrowotne i życiowe oraz poznać ich dostępne zasoby mocnych stron, które mogą być wykorzystane do zapobiegania lub rozwiązywania problemów.
- Zapewnia wspólny język i tworzy podstawę do komunikacji i zrozumienia między pracownikami pielęgniarstwa i zespołem opieki zdrowotnej.
- Zapewnia podstawę do oceny w celu określenia, czy opieka pielęgniarska była korzystna dla klienta i efektywna kosztowo.
- Dla studentów pielęgniarstwa diagnozy pielęgniarskie są skutecznym narzędziem nauczania, które pomaga wyostrzyć ich umiejętności rozwiązywania problemów i krytycznego myślenia.
Różnicowanie diagnoz pielęgniarskich, diagnoz medycznych i problemów współpracy
Termin diagnoza pielęgniarska jest związany z trzema różnymi koncepcjami. Może odnosić się do wyraźnego drugiego kroku w procesie pielęgnowania, diagnozy. Diagnoza pielęgniarska odnosi się również do etykiety, kiedy pielęgniarki przypisują znaczenie zebranym danym odpowiednio oznaczonym diagnozą pielęgniarską zatwierdzoną przez NANDA-I. Na przykład, podczas oceny, pielęgniarka może stwierdzić, że klient czuje się niespokojny, boi się i ma trudności z zasypianiem. To właśnie te problemy są oznaczane diagnozami pielęgniarskimi: odpowiednio: lęk, strach i zaburzony wzorzec snu. Wreszcie, diagnoza pielęgniarska odnosi się do jednej z wielu diagnoz w systemie klasyfikacji ustanowionym i zatwierdzonym przez NANDA. W tym kontekście, diagnoza pielęgniarska opiera się na reakcji pacjenta na stan medyczny. Nazywa się ją „diagnozą pielęgniarską”, ponieważ są to sprawy, które mają wyraźne i precyzyjne działanie, które jest związane z tym, co pielęgniarki mają autonomię do podejmowania działań w odniesieniu do konkretnej choroby lub stanu. Obejmuje to wszystko, co jest fizycznym, psychicznym i duchowym rodzajem odpowiedzi. Stąd, diagnoza pielęgniarska skupia się na opiece.

Diagnoza medyczna, z drugiej strony, jest stawiana przez lekarza lub praktykującego pracownika służby zdrowia, który zajmuje się bardziej chorobą, stanem medycznym lub stanem patologicznym, który tylko on może leczyć. Ponadto, dzięki doświadczeniu i know-how, specyficzna i precyzyjna jednostka kliniczna, która może być możliwą przyczyną choroby, zostanie następnie podjęta przez lekarza, zapewniając w ten sposób odpowiednie leki, które wyleczą chorobę. Przykładami diagnoz medycznych są: cukrzyca, gruźlica, amputacja, zapalenie wątroby i przewlekła choroba nerek. Diagnoza medyczna zazwyczaj nie ulega zmianie. Pielęgniarki są zobowiązane do przestrzegania zaleceń lekarza i wykonywania przepisanych zabiegów i terapii.
Problemy współpracy to potencjalne problemy, którymi zarządzają pielęgniarki wykorzystując zarówno niezależne, jak i zalecone przez lekarza interwencje. Są to problemy lub stany, które wymagają zarówno interwencji medycznych, jak i pielęgniarskich, przy czym aspekt pielęgniarski koncentruje się na monitorowaniu stanu klienta i zapobieganiu rozwojowi potencjalnych powikłań.
Jak wyjaśniono powyżej, teraz łatwiej jest odróżnić diagnozę pielęgniarską od diagnozy medycznej. Diagnoza pielęgniarska jest skierowana na pacjenta i jego reakcję fizjologiczną i psychologiczną. Diagnoza medyczna, z drugiej strony, jest szczególna w odniesieniu do choroby lub stanu zdrowia. Jej centrum jest choroba.
NANDA International (NANDA-I)
NANDA-International wcześniej znana jako North American Nursing Diagnosis Association (NANDA) jest główną organizacją zajmującą się definiowaniem, dystrybucją i integracją standaryzowanych diagnoz pielęgniarskich na całym świecie.
Termin diagnoza pielęgniarska został po raz pierwszy wymieniony w literaturze pielęgniarskiej w latach 50. Dwie członkinie wydziału Saint Louis University, Kristine Gebbie i Mary Ann Lavin, dostrzegły potrzebę określenia roli pielęgniarek w warunkach opieki ambulatoryjnej. W 1973 r. odbyła się pierwsza krajowa konferencja NANDA, której celem było formalne zidentyfikowanie, opracowanie i sklasyfikowanie diagnoz pielęgniarskich. Kolejne krajowe konferencje odbyły się w 1975 r., w 1980 r., a następnie co dwa lata. W uznaniu udziału pielęgniarek w Stanach Zjednoczonych i Kanadzie, w 1982 roku grupa przyjęła nazwę North American Nursing Diagnosis Association (NANDA).
W 2002 roku, NANDA stała się NANDA International (NANDA-I) w odpowiedzi na znaczny wzrost członkostwa poza Ameryką Północną. Akronim NANDA został zachowany w nazwie z powodu jego rozpoznawalności.
Przegląd, udoskonalanie i badania nad etykietami diagnostycznymi są kontynuowane jako nowe i zmodyfikowane etykiety omawiane na każdej dwuletniej konferencji. Pielęgniarki mogą zgłaszać diagnozy do Diagnostic Review Committee w celu ich weryfikacji. Zarząd NANDA-I wydaje ostateczną zgodę na włączenie diagnozy do oficjalnej listy etykiet. W roku 2020 NANDA-I zatwierdziła 244 diagnozy do użytku klinicznego, testowania i udoskonalania.
Historia i ewolucja diagnozy pielęgniarskiej
W tym rozdziale przyjrzymy się wydarzeniom, które doprowadziły do dzisiejszej ewolucji diagnozy pielęgniarskiej:
- Potrzeba, aby pielęgniarstwo uzyskało swój status zawodowy, coraz częstsze stosowanie komputerów w szpitalach do dokumentacji akredytacyjnej oraz zapotrzebowanie na standardowy język ze strony pielęgniarek doprowadziły do rozwoju diagnozy pielęgniarskiej.
- Post-World War II Ameryka widział wzrost liczby pielęgniarek powracających z służby wojskowej. Te pielęgniarki były wysoko wykwalifikowane w leczeniu diagnoz medycznych z lekarzami. Wracając do praktyki w czasie pokoju, pielęgniarki stanęły w obliczu ponownej dominacji lekarzy i nacisków społecznych, aby powrócić do tradycyjnie zdefiniowanych ról kobiecych z obniżonym statusem, aby zrobić miejsce w sile roboczej dla powracających żołnierzy-mężczyzn. Wraz z tym, pielęgniarki odczuwały zwiększoną presję, aby ponownie zdefiniować swój unikalny status i wartość.
- Diagnostyka pielęgniarska była postrzegana jako podejście, które może zapewnić „ramy odniesienia, z których pielęgniarki mogą określić, co robić i czego oczekiwać” w sytuacji praktyki klinicznej.
- Diagnozy pielęgniarskie miały również na celu określenie unikalnych granic pielęgniarstwa w odniesieniu do diagnoz medycznych. Dla NANDA standaryzacja języka pielęgniarskiego poprzez diagnozę pielęgniarską była pierwszym krokiem do tego, aby firmy ubezpieczeniowe płaciły pielęgniarkom bezpośrednio za ich opiekę.
- W 1953 r. Virginia Fry i R. Louise McManus wprowadziły specyficzny dla tej dyscypliny termin „diagnoza pielęgniarska”, aby opisać krok niezbędny do opracowania planu opieki pielęgniarskiej.
- W 1972 r. Ustawa o Praktyce Pielęgniarskiej Stanu Nowy Jork określiła diagnozowanie jako część domeny prawnej profesjonalnego pielęgniarstwa. Ustawa ta była pierwszym legislacyjnym uznaniem niezależnej roli i funkcji diagnostycznej pielęgniarstwa.
- W 1973 r. rozwój diagnozy pielęgniarskiej formalnie rozpoczął się, gdy dwie członkinie wydziału Saint Louis University, Kristine Gebbie i Mary Ann Lavin, dostrzegły potrzebę zidentyfikowania ról pielęgniarek w warunkach opieki ambulatoryjnej. W tym samym roku pierwsza krajowa konferencja mająca na celu identyfikację diagnoz pielęgniarskich była sponsorowana przez Saint Louis University School of Nursing and Allied Health Profession w 1973 roku.
- Również w 1973 roku, Standardy Praktyki Amerykańskiego Stowarzyszenia Pielęgniarek (American Nurses Association) uwzględniły diagnozowanie jako funkcję profesjonalnego pielęgniarstwa. Diagnozowanie zostało następnie włączone do komponentu procesu pielęgnowania. Proces pielęgnowania został wykorzystany do standaryzacji i zdefiniowania koncepcji opieki pielęgniarskiej, w nadziei, że pomoże to w uzyskaniu statusu zawodowego.
- W 1980 roku, American Nurses Association (ANA) Social Policy Statement zdefiniowało pielęgniarstwo jako: „diagnozę i leczenie ludzkich reakcji na rzeczywiste lub potencjalne problemy zdrowotne”.
- Międzynarodowe uznanie dla konferencji i rozwoju diagnozy pielęgniarskiej przyszło wraz z Pierwszą Kanadyjską Konferencją w Toronto (1977) i Międzynarodową Konferencją Pielęgniarską (1987) w Albercie, Kanada.
- W 1982 r. grupa konferencyjna przyjęła nazwę „North American Nursing Diagnosis Association (NANDA)”, aby uznać udział i wkład pielęgniarek w Stanach Zjednoczonych i Kanadzie. W tym samym roku, nowo utworzona NANDA użyła „dziewięciu wzorców pojedynczego człowieka” s. Callisty Roy jako zasady organizacyjnej, ponieważ pierwsza taksonomia wymieniała diagnozy pielęgniarskie alfabetycznie – co zostało uznane za nienaukowe.
- W 1984 r. NANDA zmieniła nazwę „wzorców człowieka jednostkowego” na „wzorce reakcji człowieka” w oparciu o pracę Marjorie Gordon. Obecnie taksonomia nazywa się Taxonomy II.
- W 1990 roku podczas 9 konferencji NANDA, grupa zatwierdziła oficjalną definicję diagnozy pielęgniarskiej:
„Diagnoza pielęgniarska to kliniczny osąd dotyczący indywidualnych, rodzinnych lub wspólnotowych reakcji na rzeczywiste lub potencjalne problemy zdrowotne/procesy życiowe. Diagnoza pielęgniarska stanowi podstawę do wyboru interwencji pielęgniarskich w celu osiągnięcia wyników, za które pielęgniarka jest odpowiedzialna.” - W 1997 roku NANDA zmieniła nazwę swojego oficjalnego czasopisma z „Nursing Diagnosis” na „Nursing Diagnosis: The International Journal of Nursing Terminologies and Classifications”.
- W 2002 roku, NANDA zmieniła nazwę na NANDA International (NANDA-I), aby jeszcze bardziej odzwierciedlić światowe zainteresowanie diagnozą pielęgniarską. W tym samym roku wydano Taxonomy II w oparciu o poprawioną wersję Funkcjonalnych wzorców zdrowia Gordona.
- Jak na rok 2018, NANDA-I zatwierdziła 244 diagnozy do użytku klinicznego, testowania i udoskonalania.
Klasyfikacja diagnoz pielęgniarskich (Taxonomy II)
Jak diagnozy pielęgniarskie są wymienione, ułożone lub sklasyfikowane? W 2002 r. przyjęto Taksonomię II, która została oparta o ramy oceny Funkcjonalnych Wzorców Zdrowia dr Mary Joy Gordon. Taksonomia II ma trzy poziomy: Domeny (13), Klasy (47) i diagnozy pielęgniarskie. Diagnozy pielęgniarskie nie są już grupowane według wzorców Gordona, ale kodowane według siedmiu osi: koncepcja diagnostyczna, czas, jednostka opieki, wiek, stan zdrowia, deskryptor i topologia. Dodatkowo, diagnozy są teraz wymienione alfabetycznie według koncepcji, a nie według pierwszego słowa.
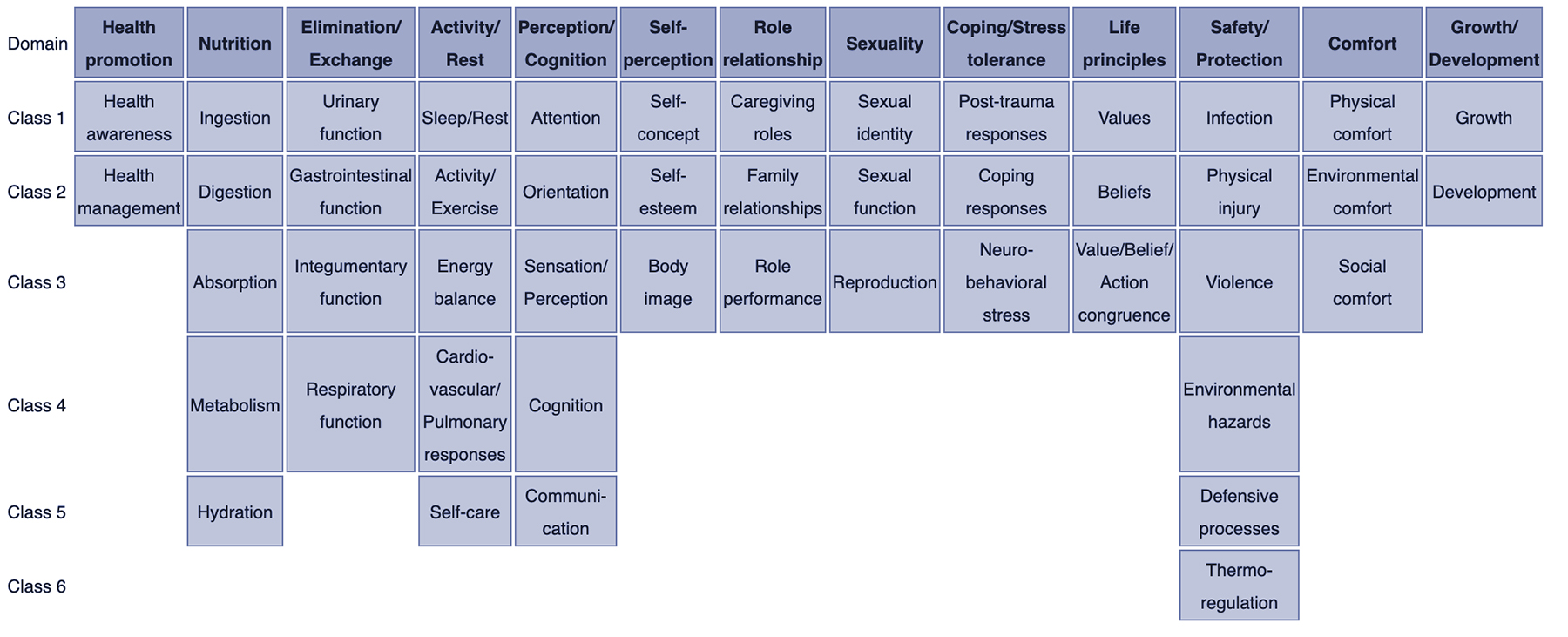
- Domena 1. Promocja zdrowia
- Klasa 1. Świadomość zdrowotna
- Klasa 2. Zarządzanie zdrowiem
- Domena 2. Żywienie
- Klasa 1. Spożycie
- Klasa 2. Trawienie
- Klasa 3. Wchłanianie
- Klasa 4. Metabolizm
- Klasa 5. Hydration
- Domena 3. Elimination and Exchange
- Class 1. Czynność układu moczowego
- Klasa 2. Funkcje przewodu pokarmowego
- Klasa 3. Funkcje narządów wewnętrznych
- Klasa 4. Respiratory function
- Domain 4. Activity/Rest
- Class 1. Sen/odpoczynek
- Klasa 2. Activity/Exercise
- Klasa 3. Bilans energetyczny
- Klasa 4. Reakcje sercowo-naczyniowe/płucne
- Klasa 5. Samoopieka
- Domena 5. Percepcja/Poznanie
- Klasa 1. Attention
- Klasa 2. Orientacja
- Klasa 3. Odczuwanie/Percepcja
- Klasa 4. Cognition
- Klasa 5. Communication
- Domain 6. Spostrzeganie siebie
- Klasa 1. Koncepcja siebie
- Klasa 2. Poczucie własnej wartości
- Klasa 3. Obraz ciała
- Domena 7. Relacje między rolami
- Klasa 1. Role opiekuńcze
- Klasa 2. Relacje rodzinne
- Klasa 3. Pełnienie ról
- Domena 8. Seksualność
- Klasa 1. Tożsamość seksualna
- Klasa 2. Funkcje seksualne
- Klasa 3. Reprodukcja
- Domena 9. Radzenie sobie/odporność na stres
- Klasa 1. Reakcje po traumie
- Klasa 2. Reakcje na radzenie sobie
- Klasa 3. Stres neurobehawioralny
- Domena 10. Zasady życiowe
- Klasa 1. Wartości
- Klasa 2. Przekonania
- Klasa 3. Kongruencja wartości/przekonań/działań
- Domena 11. Bezpieczeństwo/ochrona
- Klasa 1. Zakażenie
- Klasa 2. Uraz fizyczny
- Klasa 3. Przemoc
- Klasa 4. Zagrożenia środowiskowe
- Klasa 5. Procesy obronne
- Klasa 6. Termoregulacja
- Domena 12. Komfort
- Klasa 1. Komfort fizyczny
- Klasa 2. Komfort środowiskowy
- Klasa 3. Komfort społeczny
- Domena 13. Wzrost/rozwój
- Klasa 1. Wzrost
- Klasa 2. Rozwój
Proces pielęgnowania
Pięć etapów procesu pielęgnowania to ocena, diagnozowanie, planowanie, wdrażanie i ocena. W procesie diagnostycznym od pielęgniarki wymaga się krytycznego myślenia. Oprócz zrozumienia diagnoz pielęgniarskich i ich definicji, pielęgniarka promuje świadomość cech definiujących i zachowań diagnoz, czynników powiązanych z wybranymi diagnozami pielęgniarskimi oraz interwencji dostosowanych do leczenia diagnoz.

Assessment
Jakie dane są zbierane? Pierwszym etapem procesu pielęgnowania jest ocena. Kiedy pielęgniarka po raz pierwszy spotyka się z pacjentem, oczekuje się od niej przeprowadzenia oceny w celu zidentyfikowania problemów zdrowotnych pacjenta, jak również jego stanu fizjologicznego, psychologicznego i emocjonalnego. Najczęstszym podejściem do zbierania ważnych informacji jest wywiad. Badania fizykalne, odwołując się do historii zdrowia pacjenta, uzyskanie historii rodziny pacjenta, i ogólne obserwacje mogą być również wykorzystywane do zbierania danych oceny.
Diagnoza
Co to jest problem? Po zakończeniu oceny, w drugim etapie procesu pielęgnowania, pielęgniarka bierze pod uwagę wszystkie zebrane informacje i diagnozuje stan pacjenta oraz jego potrzeby medyczne. Diagnozowanie polega na dokonaniu przez pielęgniarkę świadomego osądu na temat potencjalnego lub rzeczywistego problemu zdrowotnego pacjenta. Więcej niż jedna diagnoza są czasami wykonane dla jednego pacjenta.
Planowanie
Jak zarządzać problemem? Kiedy pielęgniarka, ewentualny nadzorujący personel medyczny i pacjent zgadzają się co do diagnozy, pielęgniarka zaplanuje przebieg leczenia, który uwzględnia krótko- i długoterminowe cele. Każdy problem jest zaangażowany w jasny, mierzalny cel dla oczekiwanego korzystnego rezultatu. Etap planowania procesu pielęgnowania został szczegółowo omówiony w Nursing Care Plans (NCP): Ultimate Guide and Database.
Implementation
Putting the plan into action. Faza realizacji procesu pielęgnowania to moment, w którym pielęgniarka wprowadza plan leczenia w życie. Zazwyczaj zaczyna się to od przeprowadzenia przez personel medyczny wszelkich potrzebnych interwencji medycznych. Interwencje powinny być specyficzne dla każdego pacjenta i koncentrować się na możliwych do osiągnięcia wynikach. Działania związane z planem opieki pielęgniarskiej obejmują monitorowanie pacjenta pod kątem oznak zmiany lub poprawy, bezpośrednią opiekę nad pacjentem lub wykonywanie ważnych zadań medycznych, edukowanie i prowadzenie pacjenta w zakresie dalszego postępowania zdrowotnego oraz kierowanie lub kontaktowanie się z pacjentem w celu uzyskania dalszych informacji.
Ewaluacja
Czy plan zadziałał? Po przeprowadzeniu wszystkich interwencji pielęgniarskich zespół dowiaduje się, co działa, a co nie, poprzez ocenę tego, co zostało zrobione wcześniej. Możliwe wyniki leczenia pacjenta są zwykle wyjaśniane za pomocą trzech terminów: poprawa stanu pacjenta, stabilizacja stanu pacjenta, pogorszenie stanu pacjenta. Odpowiednio, ocena jest ostatnia, ale jeśli cele nie były wystarczające, proces pielęgnowania zaczyna się ponownie od pierwszego kroku.
Typy diagnoz pielęgniarskich
Cztery rodzaje diagnoz pielęgniarskich NANDA to: faktyczna (skoncentrowana na problemie), ryzyko, promocja zdrowia i syndrom. Oto cztery kategorie diagnozy pielęgniarskiej przewidziane przez system NANDA-I.
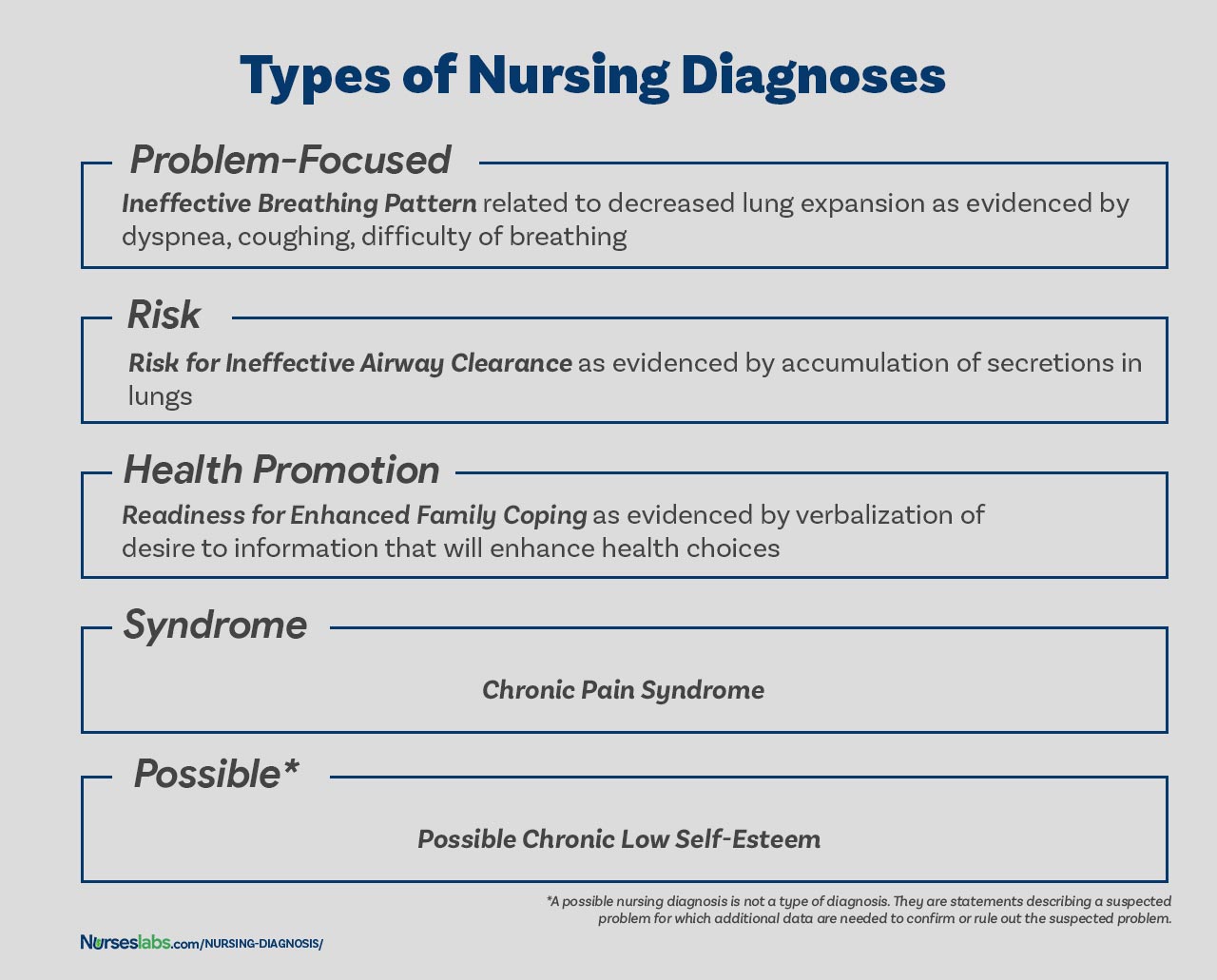
Diagnoza pielęgniarska skoncentrowana na problemie
Diagnoza skoncentrowana na problemie (zwana również diagnozą faktyczną) to problem klienta, który jest obecny w momencie oceny pielęgniarskiej. Diagnozy te opierają się na obecności powiązanych oznak i objawów. Rzeczywista diagnoza pielęgniarska nie powinna być postrzegana jako ważniejsza od diagnozy ryzyka. Istnieje wiele przypadków, w których diagnoza ryzyka może być diagnozą o najwyższym priorytecie dla pacjenta.
Diagnozy pielęgniarskie skoncentrowane na problemie składają się z trzech elementów: (1) diagnozę pielęgniarską, (2) czynniki powiązane oraz (3) cechy definiujące. Przykłady rzeczywistych diagnoz pielęgniarskich to:
- Nieefektywny wzorzec oddychania związany z bólem, o czym świadczy oddychanie z zaciśniętymi wargami, zgłaszanie bólu podczas wdechu, używanie dodatkowych mięśni do oddychania
- Lęk związany ze stresem, o czym świadczy zwiększone napięcie, obawa i wyrażanie niepokoju w związku ze zbliżającą się operacją
- Ostry ból związany ze zmniejszonym przepływem w mięśniu sercowym, o czym świadczy grymas, wyrażanie bólu, zachowanie ochronne.
- Upośledzona integralność skóry związana z uciskiem nad występem kostnym, o czym świadczy ból, krwawienie, zaczerwienienie, drenaż rany.
Diagnoza pielęgniarska ryzyka
Drugi rodzaj diagnozy pielęgniarskiej nazywany jest diagnozą pielęgniarską ryzyka. Jest to kliniczna ocena, że problem nie istnieje, ale obecność czynników ryzyka wskazuje, że problem prawdopodobnie się rozwinie, jeśli pielęgniarki nie będą interweniować. W diagnozach ryzyka nie ma czynników etiologicznych (czynników powiązanych). Dana osoba (lub grupa) jest bardziej podatna na rozwój problemu niż inni w tej samej lub podobnej sytuacji z powodu czynników ryzyka. Na przykład, starszy klient z cukrzycą i zawrotami głowy ma trudności z chodzeniem odmawia poproszenia o pomoc podczas chodzenia może być odpowiednio zdiagnozowany z Ryzyko urazu.
Componenty diagnozy pielęgniarskiej ryzyka obejmują: (1) etykietę diagnostyczną ryzyka, oraz (2) czynniki ryzyka. Przykłady diagnozy pielęgniarskiej ryzyka to:
- Ryzyko upadku, o którym świadczy osłabienie mięśni
- Ryzyko urazu, o którym świadczy zmieniona mobilność
- Ryzyko zakażenia, o którym świadczy immunosupresja
Diagnoza promocji zdrowia
Diagnoza promocji zdrowia (zwana również diagnozą wellness) jest kliniczną oceną motywacji i chęci zwiększenia dobrostanu. Diagnoza promocji zdrowia dotyczy przejścia jednostki, rodziny lub społeczności z określonego poziomu dobrostanu do wyższego poziomu dobrostanu.
Komponenty diagnozy promocji zdrowia zazwyczaj zawierają tylko etykietę diagnostyczną lub jednoczęściowe oświadczenie. Przykłady diagnozy promocji zdrowia:
- Gotowość do wzmocnionego duchowego dobrego samopoczucia
- Gotowość do wzmocnionego radzenia sobie w rodzinie
- Gotowość do wzmocnionego rodzicielstwa
Diagnoza syndromu
Diagnoza syndromu jest klinicznym osądem dotyczącym grupy problemów lub diagnoz pielęgnacyjnych ryzyka, które są przewidywane do wystąpienia z powodu pewnej sytuacji lub wydarzenia.
- Przewlekły zespół bólowy
- Zespół pourazowy
- Zespół słabej starości
Możliwa diagnoza pielęgniarska
Możliwa diagnoza pielęgniarska nie jest rodzajem diagnozy, tak jak diagnoza faktyczna, ryzyka, promocji zdrowia i zespołu. Możliwa diagnoza pielęgniarska to stwierdzenie opisujące podejrzewany problem, dla którego potrzebne są dodatkowe dane, aby potwierdzić lub wykluczyć podejrzewany problem. Zapewnia pielęgniarce możliwość komunikowania się z innymi pielęgniarkami, że diagnoza może być obecna, ale dodatkowe zbieranie danych jest wskazane, aby wykluczyć lub potwierdzić diagnozę.
Przykłady obejmują
- Możliwe przewlekłe niskie poczucie własnej wartości
- Możliwa izolacja społeczna.
Komponenty diagnozy pielęgniarskiej
Diagnoza pielęgniarska ma zazwyczaj trzy komponenty: (1) problem i jego definicja, (2) etiologia oraz (3) cechy definiujące lub czynniki ryzyka (w przypadku diagnozy ryzyka).

Problem i definicja
Stwierdzenie problemu, lub etykieta diagnostyczna, opisuje problem zdrowotny klienta lub jego reakcję, w związku z którą prowadzona jest terapia pielęgniarska, w sposób jak najbardziej zwięzły. Etykieta diagnostyczna składa się zazwyczaj z dwóch części: kwalifikatora i punktu ciężkości diagnozy. Kwalifikatory (zwane również modyfikatorami) to słowa, które zostały dodane do niektórych etykiet diagnostycznych w celu nadania dodatkowego znaczenia, ograniczenia lub sprecyzowania stwierdzenia diagnostycznego. Wyłączone z tej zasady są jednowyrazowe diagnozy pielęgniarskie (np, Lęk, Zmęczenie, Nudności), w których kwalifikator i przedmiot diagnozy są nierozerwalnie związane z jednym terminem.
| Kwalifikator | Ognisko diagnozy |
|---|---|
| Zaburzona | objętość płynów |
| Nierównowaga | Odżywianie: Less Than Body Requirements |
| Impaired | Gas Exchange |
| Ineffective | Tissue Perfuzja |
| Ryzyko | Uraz |
Etiologia
Etiologia, lub czynniki powiązane, składnik diagnozy pielęgniarskiej identyfikuje jedną lub więcej prawdopodobnych przyczyn problemu zdrowotnego, są to warunki zaangażowane w rozwój problemu, nadają kierunek wymaganej terapii pielęgniarskiej i umożliwiają pielęgniarce indywidualizację opieki nad klientem. Interwencje pielęgniarskie powinny być ukierunkowane na czynniki etiologiczne w celu usunięcia przyczyny leżącej u podstaw diagnozy pielęgniarskiej. Etiologia jest powiązana ze stwierdzeniem problemu za pomocą zwrotu „związane z”.
Faktory ryzyka
Faktory ryzyka są stosowane zamiast czynników etiologicznych w diagnozie pielęgniarskiej dotyczącej ryzyka. Czynniki ryzyka to siły, które narażają jednostkę (lub grupę) na zwiększoną podatność na wystąpienie niezdrowego stanu. Czynniki ryzyka wpisuje się po wyrażeniu „na co wskazuje” w diagnozie.
Charakterystyka definiująca
Charakterystyka definiująca jest zbiorem oznak i objawów, które wskazują na obecność określonej etykiety diagnostycznej. W rzeczywistych diagnozach pielęgniarskich, cechami definiującymi są zidentyfikowane oznaki i objawy klienta. W diagnozie pielęgniarskiej ryzyka nie występują oznaki i objawy, dlatego czynniki, które powodują, że klient jest bardziej podatny na problem, tworzą etiologię diagnozy pielęgniarskiej ryzyka. Cechy definiujące wpisuje się po wyrażeniu „o czym świadczy” lub „co przejawia się przez” w stwierdzeniu diagnostycznym.
Proces diagnostyczny: How to Diagnose
W trakcie procesu diagnostycznego występują trzy fazy: (1) analiza danych, (2) identyfikacja problemów zdrowotnych klienta, zagrożeń dla zdrowia i mocnych stron oraz (3) formułowanie stwierdzeń diagnostycznych.
Analiza danych
Analiza danych obejmuje porównanie danych pacjenta ze standardami, grupowanie wskazówek oraz identyfikację braków i niespójności.
Identyfikacja problemów zdrowotnych, ryzyka i mocnych stron
W tym kroku decyzyjnym po analizie danych, pielęgniarka wraz z klientem identyfikują problemy, które wspierają wstępne rzeczywiste, ryzykowne i możliwe diagnozy. Obejmuje on określenie, czy problem jest diagnozą pielęgniarską, diagnozą medyczną, czy problemem współpracy. Również na tym etapie pielęgniarka i klient identyfikują mocne strony klienta, jego zasoby i możliwości radzenia sobie.
Formułowanie stwierdzeń diagnostycznych
Formułowanie stwierdzeń diagnostycznych jest ostatnim etapem procesu diagnostycznego, w którym pielęgniarka tworzy stwierdzenia diagnostyczne. Proces ten jest szczegółowo opisany poniżej.
Jak napisać diagnozę pielęgniarską?
Pisząc diagnozę pielęgniarską, opisz stan zdrowia jednostki i czynniki, które przyczyniły się do tego stanu. Nie musisz uwzględniać wszystkich rodzajów wskaźników diagnostycznych. Pisanie stwierdzeń diagnostycznych różni się w zależności od rodzaju diagnozy pielęgniarskiej (patrz poniżej).
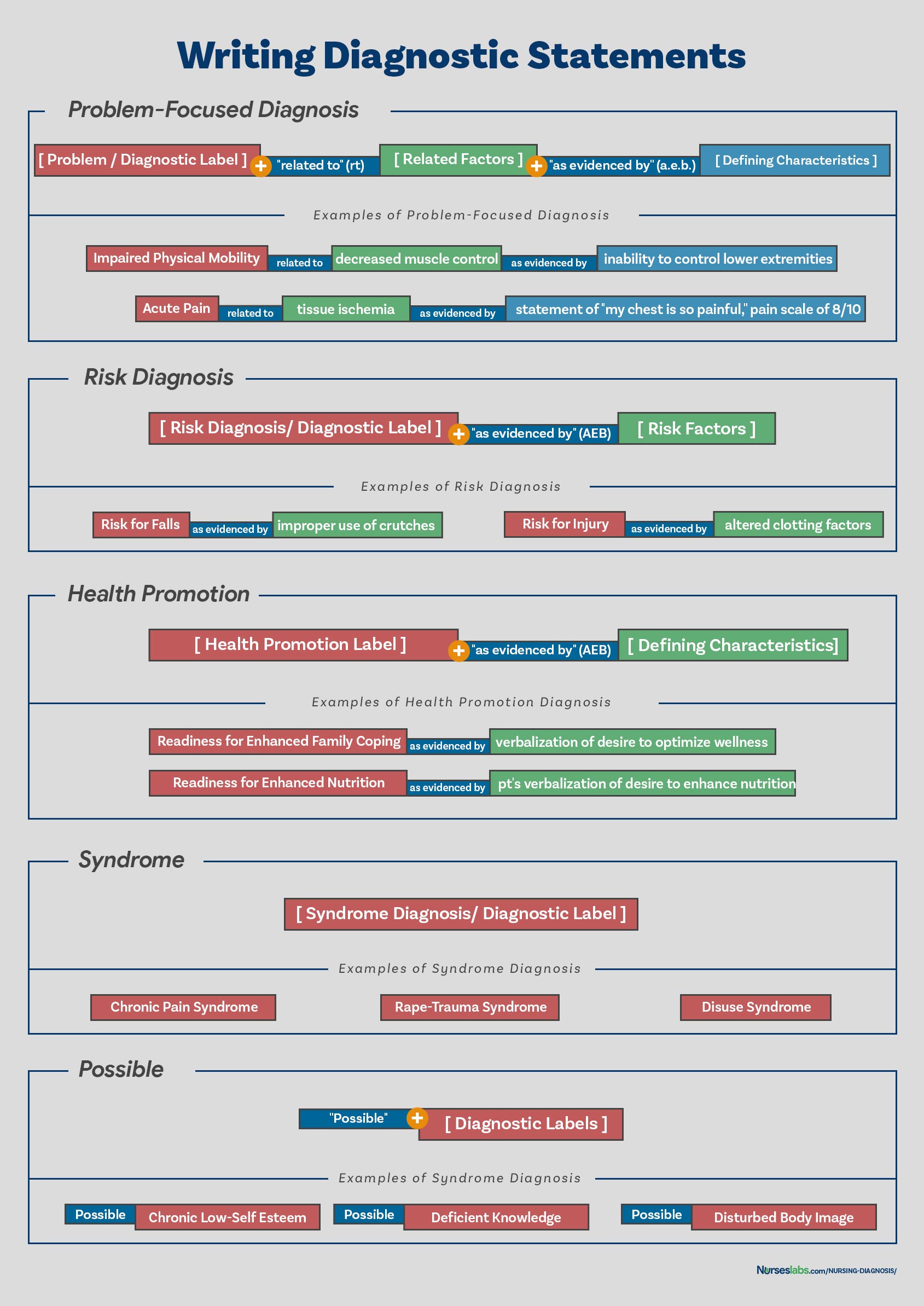
Format PES
Innym sposobem pisania pielęgniarskich stwierdzeń diagnostycznych jest użycie formatu PES, który jest skrótem od Problem (etykieta diagnostyczna), Etiologia (czynniki powiązane) oraz Objawy/Symptomy (cechy definiujące). Używając formatu PES, oświadczenia diagnostyczne mogą być jednoczęściowe, dwuczęściowe lub trzyczęściowe.

Jednoczęściowa diagnoza pielęgniarska
Diagnozy pielęgniarskie dotyczące promocji zdrowia są zwykle pisane jako jednoczęściowe, ponieważ czynniki powiązane są zawsze takie same: motywacja do osiągnięcia wyższego poziomu dobrostanu, chociaż czynniki powiązane mogą być wykorzystane do poprawy wybranej diagnozy. Diagnozy syndromów również nie mają powiązanych czynników. Przykłady jednoczęściowych diagnoz pielęgniarskich obejmują:
- Readiness for Enhance Breastfeeding
- Readiness for Enhanced Coping
- Rape Trauma Syndrome
Two-Part Nursing Diagnosis Statement
Diagnozy pielęgniarskie ryzyka i diagnozy pielęgniarskie możliwe mają dwuczęściowe stwierdzenia: pierwsza część to etykieta diagnostyczna, a druga to walidacja dla diagnozy pielęgniarskiej ryzyka lub obecności czynników ryzyka. Nie jest możliwe posiadanie trzeciej części dla diagnozy ryzyka lub diagnozy możliwej, ponieważ oznaki i objawy nie istnieją. Przykłady dwuczęściowego oświadczenia diagnozy pielęgniarskiej obejmują:
- Ryzyko zakażenia, o którym świadczą upośledzone mechanizmy obronne gospodarza
- Ryzyko urazu, o którym świadczy nieprawidłowy profil krwi
- Prawdopodobna izolacja społeczna związana z nieznaną etiologią
Trzyczęściowe oświadczenie diagnozy pielęgniarskiej
Diagnoza pielęgniarska rzeczywista lub problemowa ma trzyczęściowe oświadczenia: etykietę diagnostyczną, czynnik przyczyniający się („związany z”) oraz oznaki i objawy („o czym świadczy” lub „co przejawia się przez”). Trzyczęściowa diagnoza pielęgniarska jest również nazywana formatem PES, który obejmuje problem, etiologię oraz oznaki i objawy. Przykłady trzyczęściowego oświadczenia diagnozy pielęgniarskiej obejmują:
- Zaburzona mobilność fizyczna związana ze zmniejszoną kontrolą mięśni, o czym świadczy niezdolność do kontrolowania kończyn dolnych.
- Ostry ból związany z niedokrwieniem tkanek, o czym świadczy stwierdzenie „Czuję silny ból w klatce piersiowej!”
Odmiany podstawowych formatów oświadczeń
Odmiany w pisaniu formatów oświadczeń diagnozy pielęgniarskiej obejmują:
- Używanie „wtórnie do” do podziału etiologii na dwie części, aby oświadczenie diagnostyczne było bardziej opisowe i użyteczne. Po „wtórne do” jest często patofizjologiczne lub proces chorobowy lub diagnozy medycznej. Na przykład: Ryzyko zmniejszonego rzutu serca związane ze zmniejszonym obciążeniem wstępnym wtórnym do zawału mięśnia sercowego.
- Używanie „czynników złożonych”, gdy istnieje zbyt wiele czynników etiologicznych lub gdy są one zbyt złożone, aby można je było określić w krótkim zdaniu. Na przykład, Przewlekła niska samoocena związana z czynnikami złożonymi.
- Używanie „nieznanej etiologii”, gdy cechy definiujące są obecne, ale pielęgniarka nie zna przyczyny lub czynników przyczyniających się do jej powstania. Na przykład, Ineffective Coping związane z nieznaną etiologią.
- Określenie drugiej części odpowiedzi ogólnej lub etykiety NANDA, aby uczynić ją bardziej precyzyjną. Na przykład, Impaired Skin Integrity (Right Anterior Chest) związane z przerwaniem ciągłości powierzchni skóry wtórnie do urazu oparzeniowego.
Diagnozy pielęgniarskie dla planów opieki
Ta sekcja to lista lub baza danych wspólnych przykładów diagnoz pielęgniarskich NANDA, które można wykorzystać do opracowania planów opieki pielęgniarskiej.
- Nietolerancja aktywności
- Ból ostry
- Lęk
- Ból przewlekły
- Zaparcie
- Zmniejszona objętość minutowa serca
- Zmniejszona objętość płynów
- Zaburzenia Wiedzy
- Diarrhea
- Excess Fluid Volume
- Fatigue
- Fear
- Grieving
- Hopelessness
- Hyperthermia
- Hypothermia
- Imbalanced Nutrition: Less Than Body Requirements
- Impaired Gas Exchange
- Impaired Tissue (Skin) Integrity
- Impaired Urinary Elimination
- Ineffective Airway Clearance
- Ineffective Breathing Pattern
- Ineffective Tissue Perfusion
- Risk for Falls
- Risk for Impaired Skin Integrity
- Risk for Infection
- Risk for Injury
- Risk for Unstable Blood Glucose Level
- Zobacz więcej przykładowych planów opieki pielęgniarskiej tutaj.
Pełną listę diagnoz pielęgniarskich i ich definicje można znaleźć na stronie NANDA International Nursing Diagnoses: Definitions & Classification 2018-2020 11th Edition.
Referencje i źródła
Referencje dla tego przewodnika Diagnozy pielęgniarskie i zalecane zasoby do dalszego czytania.
- Ackley, B. J., & Ladwig, G. B. (2010). Nursing Diagnosis Handbook-E-Book: An Evidence-Based Guide to Planning Care. Elsevier Health Sciences.
- Berman, A., Snyder, S., & Frandsen, G. (2016). Kozier & Erb’s Fundamentals of Nursing: Concepts, process and practice. Boston, MA: Pearson.
- Edel, M. (1982). Natura diagnozy pielęgniarskiej. In J. Carlson, C. Craft, & A. McGuire (Eds.), Nursing diagnosis (pp. 3-17). Philadelphia: Saunders.
- Fry, V. (1953). The Creative approach to nursing (Twórcze podejście do pielęgniarstwa). AJN, 53(3), 301-302.
- Gordon, M. (1982). Diagnoza pielęgniarska: Proces i zastosowanie. New York: McGraw-Hill.
- Gordon, M. (2014). Podręcznik diagnozy pielęgniarskiej. Jones & Bartlett Publishers.
- Gebbie, K., & Lavin, M. (1975.) Classification of nursing diagnoses: Proceedings of the First National Conference. St. Louis, MO: Mosby.
- McManus, R. L. (1951). Zakładanie funkcji w pielęgniarstwie. W Teachers College, Columbia University, Planowanie regionalne dla pielęgniarek i edukacji pielęgniarskiej. New York: Columbia University Press.
- For the Complete List of NANDA-I Nursing Diagnosis: Herdman, H. T., & Kamitsuru, S. (Eds.). (2017). NANDA International Nursing Diagnoses: Definitions & Classification 2018-2020. Thieme.
- NANDA. International. (2014). Diagnozy pielęgniarskie 2012-14: Definicje i Klasyfikacja. Wiley.
- Powers, P. (2002). Analiza dyskursu diagnozy pielęgniarskiej. Jakościowe badania nad zdrowiem, 12(7), 945-965.