A stroke-nak két fő típusa van: az iszkémia és a vérzés. Az iszkémiás stroke-ot a véráramlás megszakadása és az agy oxigénellátásának csökkenése okozza. Ha nem kezelik gyorsan, az iszkémia végül infarktushoz vezet, amelyben az agysejtek helyébe folyadékkal teli üreg (vagy infarktus) lép. Az átmeneti iszkémiás rohamot (TIA) szintén az agyi véráramlás elzáródása vagy megszakadása okozza. A TIA csak rövid ideig tart, de súlyos neurológiai eseményként kell kezelni. A vérzéses stroke akkor következik be, amikor egy agyi ér szivárog vagy megreped, és a vér a szomszédos agyszövetbe ömlik.
A stroke-ot követő oxigén- és tápanyagvesztés olyan folyamatot indít el, amely elpusztítja az agyban lévő idegsejteket. Egyes sejtek azonnal elpusztulnak, míg mások károsodnak, és a kezelés késleltetése esetén fennáll az elhalás veszélye. Az elhalt sejteket körülvevő károsodott neuronok alkotják az iszkémiás penumbrát (lásd az alábbi ábrát), és több órán keresztül is károsodott állapotban maradhatnak. Időszerű kezeléssel ezek az idegsejtek megmenthetők (NINDS, 2015a).
Ischaemiás stroke
Az akut ischaemiás stroke-ot az agy egy helyének – jellemzően egy erősen vaszkuláris területnek – a vérkeringése hirtelen elvesztése jellemzi, ami az érintett terület alapján a neurológiai funkciók megfelelő elvesztését eredményezi. Az iszkémiás stroke-on átesett egyéneknél a neurológiai deficit hirtelen jelentkezik, és gyakran társbetegségként magas vérnyomás, diabetes mellitus, szívbillentyű-betegség vagy ateroszklerózis áll fenn. A jellegzetes neurológiai tünetek általában jelzik az érintett agyterületet, de nem feltétlenül az okot. A stroke-ot két típusra osztják: vérzéses vagy ischaemiás. Az akut ischaemiás stroke-ot az agyi artéria trombotikus vagy embóliás elzáródása okozza.
A carotis-keringésben előforduló ischaemiás stroke az ischaemiás stroke leggyakoribb típusa, az esetek mintegy 70%-át teszi ki (Baird, 2013). Általában az egyik nagy intrakraniális artéria vagy az egyik kis, egyetlen áthaladó artéria elzáródása okozza őket.
Az elzáródás helyétől függően az iszkémiás stroke befolyásolhatja az érzékelést, a beszédet, a viselkedést, a gondolatokat, a memóriát vagy az érzelmeket. A test egyik oldala megbénulhat vagy legyengülhet. Az iszkémiás stroke öt leggyakoribb jele és tünete az akut kezdetű:
- Az arc, a kar vagy a láb zsibbadása vagy gyengesége
- Zavarodottság vagy beszéd- vagy megértési zavarok
- Nézési zavarok az egyik vagy mindkét szemmel
- Szédülés, járási nehézségek, egyensúly- vagy koordinációs zavarok
- Súlyos fejfájás ismert ok nélkül (CDC, 2014b)
A vérrögök kétféleképpen okozhatnak iszkémiát. Az első esetben az agytól távoli testrészben kialakuló vérrög a vérben utazva beékelődik az agyat vérrel ellátó artériába. Ezt a szabadon vándorló vérrögöt embóliának nevezik, és gyakran a szívben alakul ki. Az embólia által okozott iszkémiás stroke-ot embóliás stroke-nak is nevezik.
Az agy embóliás stroke során
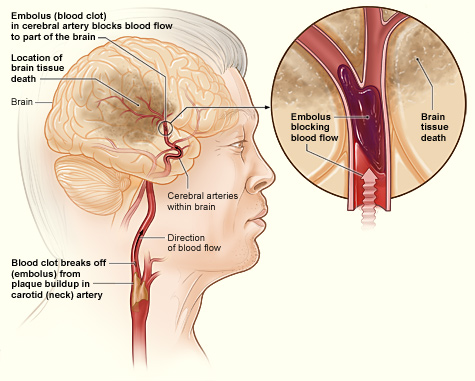
Az ábra azt mutatja, hogyan alakulhat ki az agyban iszkémiás stroke. Ha egy vérrög elszakad a nyaki (nyaki) verőérben felhalmozódott plakkoktól, az eljuthat az agy egyik artériájába, és ott megtapadhat. A vérrög elzárhatja az agy egy részének véráramlását, ami az agyszövet elhalását okozza. Forrás: Az agyvérzés okozhatja az agyvérzés kialakulását: Az iszkémiás stroke második fajtáját, az úgynevezett trombotikus stroke-ot trombózis, trombózis okozza, azaz vérrög képződik az egyik agyi artériában, amely addig marad az artéria falához tapadva, amíg elég nagyra nem nő ahhoz, hogy elzárja a véráramlást (NINDS, 2015a).
Az iszkémiás stroke-ot okozhatja szűkület is, az artéria szűkülése, amely az artéria falán lévő plakkok és vérrögök felhalmozódása miatt alakul ki. A szűkület előfordulhat nagy vagy kis artériákban, és nagyérbetegségnek, illetve kisérbetegségnek nevezik. Amikor kisérbetegség miatt stroke következik be, nagyon kis infarktus keletkezik, amelyet néha lacunáris infarktusnak neveznek (NINDS, 2015a).
Az érelmeszesedés a leggyakoribb érszűkületet okozó érbetegség. Az érelmeszesedés során a nagy és közepes méretű artériák belső falai mentén plakklerakódások halmozódnak fel, amelyek az artériák falának megvastagodását, megkeményedését és rugalmasságának elvesztését okozzák a véráramlás csökkenésével együtt (NINDS, 2015a).
Sztenózis egy artériaszelvényben
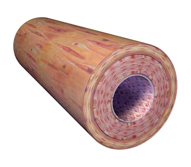
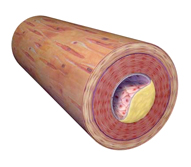
Balra: Egy vágott rugalmas artéria. A rugalmas artériák olyan erek, amelyek nagy nyomást képesek elviselni (pl. az aorta, amely közvetlenül a szív állandó dobogásából eredő nyomást veszi fel). Jobbra: Egy ateroszklerotikus plakk, a plakk a belső falon képződik. A 3DScience.com által biztosított illusztráció. Engedéllyel felhasználva.
A stroke az első eseményt követő első 12 hónapban a stroke-ot túlélők akár 10%-ánál is kiújul, és az incidencia ezt követően évente 4% (Baird, 2013).
Tranziens iszkémiás roham (TIA)
A TIA éves incidenciája az Egyesült Államokban 200 000-500 000-re becsülhető. A TIA-t átélők mintegy fele nem jelenti be, ami elvesztett lehetőséget jelent a korai beavatkozásra és a stroke megelőzésére. A TIA tényleges előfordulása az aluljelentések miatt nem ismert (Sonni & Thaler, 2013).
A tranziens iszkémiás roham (TIA) olyan iszkémiás stroke, amely csak néhány percig tart. Kezdete akut és figyelmeztetés nélkül következik be, és a gyógyulás általában gyors. A TIA akkor következik be, amikor az agy egy részének vérellátása rövid időre megszakad – általában embólia miatt. A TIA tünetei hasonlóak a stroke tüneteihez, de nem tartanak olyan sokáig. A TIA lényeges jellemzői:
- Az érbetegség kockázati tényezőinek jelenléte
- Az akut kezdetű, lokális neurológiai deficit
- A 24 órán belül teljesen megszűnő klinikai deficit (Siket & Edlow, 2012)
A múltban a TIA-t kizárólag a hirtelen fellépő, 24 órán belül spontán megszűnő tünetek alapján diagnosztizálták (Simmons et al., 2012). Ezt a definíciót ma már nem tartják megfelelőnek, mivel ma már tudjuk, hogy még a rövid ideig tartó iszkémia is maradandó agykárosodást eredményezhet. Jelenleg a definíció inkább szövetalapú, mint időalapú.
A TIA ma már magában foglalja az infarktus nélküli fokális agyi, gerincvelői vagy retinális iszkémia által okozott neurológiai diszfunkció átmeneti epizódjait (von Weitzel-Mudersbach és mtsi., 2013). Ez a kibővített definíció célja, hogy növelje az időben történő beavatkozás lehetőségét, amely megakadályozhatja, hogy a TIA stroke-á alakuljon át. A TIA a stroke előfutára lehet, mivel mindkettőnek ugyanazok az agyi érrendszeri betegségfolyamatai.
A TIA-t átélt betegek közel 25%-ánál a neurológiai tünetek 5 percen belül, 50%-ánál pedig 30 percen belül megszűnnek. Ha a beteg tünetei 1 óra elteltével is fennállnak, csak 15% az esélye annak, hogy a neurológiai tünetek 24 órán belül megszűnnek (Papadakis és mtsi., 2015).
Számos betegség növeli a TIA kockázatát, köztük a reumás szívbetegség, a mitrális billentyűbetegség, a szívritmuszavarok, a fertőző endokarditis, a pitvari myxoma és a szívinfarktust követő szövődmények. A nagy artériában lévő, kifekélyesedett ateroszklerotikus plakkokból kiszabaduló embóliák szintén okozhatnak TIA-t. Az AIDS-betegeknél fokozott a TIA és a stroke kialakulásának kockázata (Papadakis és mtsai., 2015).
Aspirin és a kockázati tényezők, például a magas koleszterinszint és a magas vérnyomás módosítása csökkenti a szívinfarktus és a stroke valószínűségét (Farina, 2014).
A TIA az elülső vagy a hátsó keringésben egyaránt előfordulhat, és a tünetek az elzáródás helyétől függően változnak. Ha az iszkémia a carotis (elülső) keringést érinti, a tünetek közé tartozik a kontralaterális kar, az arc vagy a láb gyengesége és nehézsége. Zsibbadás és szenzoros elváltozások is előfordulhatnak, akár önmagukban, akár motoros deficittel kombinálva (Papadakis és mtsai., 2015).
Az egyéb tünetek közé tartozhat a monokuláris látásvesztés, a diszfágia és a mozgás lassúsága. A TIA során végzett vizsgálat szenzoros elváltozásokat, hiperreflexiát, extensor plantaris választ és petyhüdt gyengeséget mutathat. A tünetek elmúlása után a vizsgálat nem mutat neurológiai hiányosságokat, de carotis bruit vagy kardiális eltérések jelen lehetnek (Papadakis és mtsi., 2015).
Mivel nem lehet megállapítani, hogy a tünetek TIA-ból vagy akut stroke-ból származnak-e, az embereknek azt kell feltételezniük, hogy minden stroke-szerű tünet vészhelyzetet jelez, és nem szabad megvárni, hogy elmúlnak-e a tünetek. Azonnali értékelésre van szükség a TIA okának azonosításához és a megfelelő terápia meghatározásához (Papadakis et al., 2015).
Főbb tudnivalók a TIA-ról
A TIA az alábbi tünetek némelyikét vagy mindegyikét produkálja:
- Zsibbadás vagy gyengeség az arcon, a karon vagy a lábon, különösen a test egyik oldalán
- Zavarodottság vagy beszéd- vagy beszédértési nehézség
- Nehézlátás az egyik vagy mindkét szemmel
- Járási nehézség, szédülés vagy egyensúly- és koordinációvesztés
- Zsibbadás/érzékszervi változások
Forrás:
A TIA előfordulása a szív- és érrendszer általános egészségi állapotának fontos mutatója, és sok agyvérzés megelőzhető a figyelmeztető jelek figyelembevételével és a mögöttes kockázati tényezők kezelésével. Indokolt lehet a stroke kockázatát csökkentő gyógyszeres kezelés vagy műtét. A trombocitaaggregáció-gátló szerek, különösen az aszpirin alkalmazása a stroke kockázatának kitett betegek szokásos kezelése, a pitvarfibrillációban szenvedőknek pedig véralvadásgátlót lehet felírni (NINDS, 2015b).Az American Heart Association/American Stroke Association (AHA/ASA) a másodlagos iszkémiás események megelőzésének első vonalbeli beavatkozásaként támogatja az aszpirinnel való kezelést monoterápiaként vagy a klopidogrelt vagy dipiridamolt is tartalmazó kombinált terápiát (AHA/ASA, 2014).
A TIA-t elszenvedett személyeknél fokozott a stroke kockázata, különösen az eseményt követő első évben. Az első 3 hónapban a stroke kockázata több mint 10%, a legnagyobb kockázat a TIA-t követő 2 napban van (NINDS, 2015b). Az első év után a későbbi stroke kockázata évente körülbelül 8%-ra csökken. A stroke szempontjából magas kockázatúnak tekintett TIA-s betegek közé tartoznak a 60 év felettiek, a cukorbetegek, illetve azok, akiknél a TIA 10 percnél tovább tart, és akiknél gyengeség vagy beszédzavar áll fenn (JAHA, 2011).
A TIA utáni stroke kockázata mind a módosítható (magas vérnyomás, cukorbetegség, kóros lipidprofil, dohányzás, mozgásszegény életmód és elhízás), mind a nem módosítható (életkor, nem, faj/nemzetiség és öröklődés) kockázati tényezők értékelésén alapul. A cél itt is a beavatkozás és a maradandó neurológiai hiányosságokkal járó stroke-hoz vezető progresszió megelőzése (Rhoney, 2011; Sonni & Thaler, 2013).
Hemorrhagiás stroke
A hemorrhagiás stroke-nak két típusa van – az intracerebrális és a subarachnoidalis vérzés. A megrepedt agyi artériákból származó vérzés vagy az agy anyagába, vagy az azt körülvevő különböző terekbe kerülhet.
A vérzéses stroke akkor következik be, amikor az agyban egy ér megreped vagy szivárog, ami a vér felgyülemlését okozza, összenyomja a környező agyszövetet, és elpusztítja az idegsejteket. A vér az érzékeny agyszövetet is irritálja, és agyödémát okoz. A szövetek megduzzadása – a szivárgó vérből származó vérömlennyel együtt – növeli a tömeghatást, ami további károsodást és az intrakraniális nyomás általános növekedését okozza. A repedésen túli agysejtek megvonják a vért, és szintén károsodnak (Mayo Clinic, 2014).
A vérzéses stroke tünetei megegyeznek az ischaemiás stroke tüneteivel, de előfordulhat hányinger, hányás, fejfájás és megváltozott tudatszint is. Ezek a tünetek megnövekedett koponyaűri nyomásra utalhatnak, és gyakrabban fordulnak elő vérzéses stroke vagy nagy ischaemiás stroke esetén. A vérzéses stroke-ok akár 28%-ában görcsrohamok is előfordulhatnak (Liebeskind, 2015).
A vérzés többféleképpen is bekövetkezhet. A vérzés egyik gyakori oka a vérzéses aneurizma – egy gyenge vagy vékony folt az artéria falán. Idővel ezek a gyenge foltok a magas artériás nyomás hatására megnyúlnak vagy felfúvódnak, és vékony faluk megrepedhet, és vér ömlik a környező agysejtekbe (NINDS, 2015b). Az aneurizmák a lakosság akár 1%-át is érinthetik, és néha örökletesek. Tanulmányok kimutatták, hogy az aneurizma megrepedésének kockázata összefügg a méretével és alakjával, a helyével és a személy életkorával (NINDS, 2009).
Rupturált aneurizma társuló agyvérzéssel
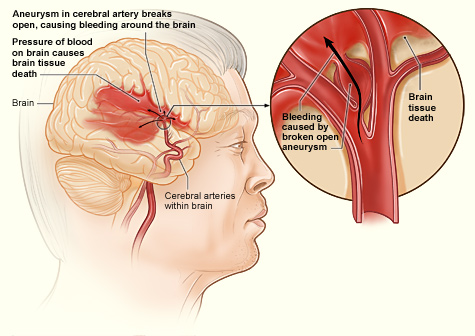
Ez mutatja, hogyan alakulhat ki vérzéses stroke az agyban. Egy agyi artériában lévő aneurizma felszakad, ami vérzést okoz az agyban. A vér nyomása az agyszövetek elhalását okozza. Forrás: Agyi agyvérzés:
A vérzés akkor is bekövetkezik, amikor egy artéria fala felszakad. A plakkokkal borított artériák idővel elveszítik rugalmasságukat, törékennyé, vékonyakká és repedésre hajlamossá válnak. A magas vérnyomás növeli annak kockázatát, hogy a törékeny artériafal megadja magát, és vért enged a környező agyszövetbe (NINDS, 2015b).
Az arteriovenózus malformáció is okozhat vérzéses stroke-ot. Az agyi arteriovenózus malformáció az agyban lévő artériák és vénák közötti rendellenes kapcsolat, amely az embrionális fejlődés során vagy nem sokkal a születés után alakul ki. Ez a hibás, vékonyfalú erek és hajszálerekből álló csomó nyomás vagy sérülés hatására vérzést okozhat. Bár az arteriovenózus malformációból eredő vérzés bármely életkorban előfordulhat, a leggyakoribb 15 és 20 éves kor között. Az arteriovenosus malformációk számos különböző helyen kialakulhatnak, de az agyban vagy a gerincvelőben elhelyezkedők különösen kiterjedt hatással lehetnek a szervezetre (NINDS, 2014a).
Intracerebrális vérzés
Az intracerebrális vérzés a vérzéses stroke leggyakoribb típusa, és az ischaemiás stroke után a második leggyakoribb oka a stroke-nak. Az intracerebrális vérzés akkor következik be, amikor az agyban egy artéria megreped, és a környező szöveteket elönti a vér (CDC, 2013a). Az intracerebrális vérzés 30 napos halálozási aránya 35% és 52% között mozog, és e halálesetek fele az első két napon belül következik be. Az intracerebrális vérzést túlélő betegeknek csak kis része működik önállóan az eseményt követően (Rordorf & McDonald, 2013).
A neurovaszkuláris rendellenességek, például aneurizma vagy angioma hiányában a nem traumás intracerebrális vérzést leggyakrabban az érfalak hipertóniás károsodása okozza (Liebeskind, 2014). A vérnyomás idővel történő jelentős emelkedése vérzést okozhat, amely gyakran aktivitás után következik be.
A magas vérnyomású intracerebrális vérzés leggyakrabban a bazális ganglionokban, ritkábban a ponsban, a kisagyban, a thalamusban és a fehérállományban fordul elő. A nem traumás agyvérzés vérzési rendellenességekhez, véralvadásgátló kezeléshez, májbetegséghez és agydaganatokhoz is társul (Papadakis és mtsai., 2015).
Az agy mély részeibe történő vérzés a konjugált oldalsó tekintet látásvesztését, a felfelé tekintés elvesztését, a szemek lefelé irányuló eltérését, az oldalsó tekintet bénulását és egyenlőtlen pupillákat okoz. Ha a vérzés a kisagyban van, hirtelen fellépő hányinger és hányás, fejfájás, egyensúlyzavar és eszméletvesztés jelentkezhet. A vérzés kezelése általában konzervatív és támogató jellegű. Vérömleny jelenlétében, különösen a kisagyban, műtéti beavatkozásra lehet szükség. Az intracerebrális vérzés előfordulása az elmúlt 10 évben 18%-kal nőtt, valószínűleg azért, mert megnőtt azon idősek száma, akiknek nincs megfelelő vérnyomás-szabályozása, valamint az antikoagulánsok, trombolytikumok és trombocitaellenes szerek növekvő használata miatt (JAHA, 2011a).
Subarachnoidalis vérzés
A subarachnoidalis vérzést az agyhártya alatti vérzés okozza az agyat körülvevő vékony, folyadékkal teli térbe (NINDS, 2015b). A subarachnoidalis vérzés leggyakoribb oka a trauma (Papadakis et al., 2015). A subarachnoidalis vérzésen átesett betegek körülbelül 10%-a azonnal meghal, és akár 60%-a is meghal az első 30 napon belül. Az újravérzés súlyos szövődmény, a halálozási arány 50-80% (Becske, 2014).
A subarachnoidalis vérzés első jele jellemzően a másodperc töredéke alatt kezdődő, súlyos fejfájás, melynek oka nem ismert. A neurológusok ezt villámcsapásszerű fejfájásnak nevezik, és azonnali orvosi ellátást igényel. A betegek körülbelül fele elveszíti az eszméletét, és hányás is jelentkezhet (Papdakis és mtsi., 2015). A ruptúra arteriovenosus malformációban is bekövetkezhet, de jellemzően aneurizma okozza.
Az iszkémiás stroke vérzéses transzformációja
A vérzéses transzformáció egy korábban iszkémiás infarktus vérzéses területté történő átalakulását jelenti. Ez a becslések szerint a szövődménymentes iszkémiás stroke-ok 5%-ában fordul elő fibrinolitikus kezelés hiányában. Továbbá ez a vérzéses átalakulás nem feltétlenül jár további neurológiai hanyatlással, mivel az átalakulások a kis petechiális vérzésektől a nagy hematómákig terjedhetnek, amelyek sebészeti eltávolítást igényelhetnek. A vérzéses átalakulás általában 2-14 nappal az esemény után következik be. Az rt-PA beadását követően is nagyobb valószínűséggel fordul elő olyan betegeknél, akikről úgy gondolják, hogy ischaemiás stroke-ot kaptak (Nighoghossian és mtsi., 2002).
A stroke kockázati tényezői
Az ischaemiás stroke és az intracerebrális vérzés kockázati tényezői egyaránt nőnek az életkorral. Mindkét stroke-típus kockázata 55 éves kor után minden további évtizedben megduplázódik (JAHA, 2011b). Egyes kockázati tényezők módosíthatók, míg mások nem. A nem módosítható kockázati tényezők közé tartozik az életkor, a nem, a faji/etnikai hovatartozás és a családban előfordult stroke. Ezzel szemben a stroke más kockázati tényezői (pl. magas vérnyomás, cigarettázás) a veszélyeztetett személy által megváltoztathatók vagy kontrollálhatók.
A stroke legfontosabb kockázati tényezői az életkor, a magas vérnyomás (HTN), a cukorbetegség, a szívbetegség és a cigarettázás. Továbbiak közé tartozik az erős alkoholfogyasztás, a magas vérkoleszterinszint és az illegális kábítószer-használat. Ha valakinek egynél több kockázati tényezője van, a stroke általános kockázata felerősödik. Ez azt jelenti, hogy a több kockázati tényező összeadódik romboló hatásával, és nagyobb összkockázatot eredményez, mint az egyes kockázati tényezők egyszerű kumulatív hatása.
|
A stroke fontos kockázati tényezői |
|
|---|---|
|
Rizikófaktor |
|
|
Kor |
A stroke kockázata 55 éves kor után minden évtizedben megduplázódik (AHA, 2012). |
|
magas vérnyomás (HTN) |
A stroke kockázata 4-6-szor nagyobb, mint a HTN nélkülieké. Az USA felnőtt lakosságának egyharmada (beleértve a 65 év felettiek 40-70%-át) szenved magas vérnyomásban. A szélütéses betegek 40-90%-ának magas a vérnyomása a szélütéses esemény előtt. A HTN kezelése 38%-kal csökkentheti a stroke előfordulási arányát és 40%-kal a stroke halálozási arányát (NINDS, 2015a). |
|
Diabetes |
A stroke kockázata háromszor nagyobb, mint a cukorbetegség nélkülieké. A hozzájáruló kockázati tényezők felerősíthetik a stroke általános kockázatát – a magas vérnyomás prevalenciája 40%-kal magasabb a cukorbetegek körében, mint az átlagpopulációban (NINDS 2015a). |
|
Cigarettázás |
Megduplázza az ischaemiás stroke kockázatát, és akár 3,5%-kal növeli a subarachnoidalis vérzés kockázatát. Elősegíti az érelmeszesedést és növeli a véralvadási faktorok, például a fibrinogén szintjét. Gyengíti az agyi érrendszer endotélbélését, ami az agy nagyobb károsodásához vezet a stroke másodlagos szakaszában bekövetkező eseményekből (NINDS 2015a). |
|
A pitvarfibrilláció |
Növeli a stroke kockázatát, mivel a szív felső kamrái nem hatékonyan vernek, és lehetővé teszik, hogy a vér összegyűljön és megalvadjon. Ha egy vérrög leszakad, az megtapadhat az agyban és stroke-ot okozhat (AHA, 2012). |
|
A magas koleszterinszint |
A szélütéshez ugyanúgy hozzájárul, mint a szívbetegségekhez. Az alacsony sűrűségű lipoprotein (LDL vagy rossz koleszterin) kering a vérben, felveszi a felesleges koleszterint, és ott rakja le, ahol szükség van rá. A felesleges LDL-koleszterin felhalmozódik az artériákban, ami szűkülethez és érelmeszesedéshez vezet. A nagy sűrűségű lipoprotein (HDL, jó koleszterin) a koleszterint a májba szállítja, ahol a felesleg a vesékbe kerül, majd onnan kiürül (NINDS, 2015a). |
|
A magas alkoholfogyasztás |
A vérnyomás emelkedéséhez vezet, továbbá kimerítheti a vérlemezkéket és veszélyeztetheti a véralvadást. Bár a nagy mennyiségű alkoholfogyasztás mind a vérzéses, mind az ischaemiás stroke kockázata, a kisebb mennyiségű alkohol napi fogyasztása védőhatást gyakorolhat az ischaemiás stroke ellen azáltal, hogy csökkenti a vérlemezkék véralvadási képességét a vérben (NINDS, 2015a). |
|
Tiltott drogok |
A tiltott drogok használata más kockázati tényezőkre, például HTN-re, szív- és érrendszeri betegségekre hatva stroke-ot okozhat. A relatív véráramlást akár 30%-kal csökkenti, érszűkületet okoz, és gátolja az érrelaxációt, ami az artériák szűküléséhez vezet. Az olyan kábítószerek, mint a kokain, hatással vannak a szívre, ritmuszavarokat és gyors szívverést okoznak, ami vérrögök kialakulásához vezethet. A marihuána csökkenti a vérnyomást, és más kockázati tényezőkkel, például a magas vérnyomással és a cigarettázással kölcsönhatásba lépve gyorsan ingadozó vérnyomásszintet okozhat, ami károsítja az ereket (NINDS 2015a). |
2014-ben az AHA/ASA kifejezetten a nőknek szóló irányelveket adott ki a stroke kockázatának csökkentésére. Ezek a nemspecifikus ajánlások a következőket tartalmazzák
- Kifejezetten a nők számára kell kidolgozni egy stroke-kockázati pontszámot.
- A terhességet megelőzően magas vérnyomással küzdő nőknél megfontolandó az alacsony dózisú aszpirin és/vagy kalcium-kiegészítő kezelés a preeklampszia kockázatának csökkentése érdekében.
- A közepesen magas vérnyomású (150-159 mmHg/100-109 mmHg) terhes nőknél vérnyomáscsökkentő gyógyszeres kezelés megfontolandó, a súlyos magas vérnyomású (160/110 mmHg vagy magasabb) terhes nőknél pedig kezelésre van szükség.
- A nőknél a megnövekedett stroke-kockázat miatt a fogamzásgátló tabletták szedésének megkezdése előtt meg kell vizsgálni a magas vérnyomást.
- Az aurás migrénes fejfájásban szenvedő nőket a stroke kockázatának csökkentése érdekében a dohányzás abbahagyására kell ösztönözni.
- A 75 év feletti nőket pitvarfibrillációra kell szűrni. (Bushnell és mtsi., 2014)